ВУЗ: Не указан
Категория: Не указан
Дисциплина: Не указана
Добавлен: 15.03.2024
Просмотров: 16
Скачиваний: 0
ВНИМАНИЕ! Если данный файл нарушает Ваши авторские права, то обязательно сообщите нам.
| ТОО «Геном Астана» | Стандарт операционных процедур: «наименование» | Код: |
| Версия: ________ от | ||
| Страница: из |
 ТОО «Геном Астана» ТОО «Геном Астана» | |||
| Наименование структурного подразделения: | Лечебный блок | ||
| Название документа: | Стандарт операционных процедур: «наименование» | ||
| Код документа | ЛБ - | ||
| Утвержден: | Приказ № | ||
| Дата утверждения: | от ____________20___ года | ||
| Разработчик: | Должность | ФИО | подпись |
| Врач-анестезиолог | Аширбаев А. И. | | |
| | | | |
| Согласовано: | Директор | Дюсембинов К.С. | |
| Медицинский директор | Макишева А.Т. | | |
| Дата согласования: | Может быть раньше днем или день в выхода приказа | | |
| Ответственный за исполнение: | | | |
| Дата введения в действие: | В день выхода или на след.день приказа | | |
| Версия №______ | Копия №__ _____/ ___________/ подпись ФИО | ||
г. Астана
Стандарт операционной процедуры
Осмотр анестезиолога
1). Определение: основной объективный метод клинического обследования с целью выявления патологических синдромов и риска периоперационных осложнений.
2). Ресурсы: весы, ростомер, тонометр, фонендоскоп, карманный пульсоксиметр, секундомер, сантиметровая лента.
3). Процедура:
-
Представьтесь пациенту, объясните смысл проводимой процедуры. -
Обработайте руки в соответствии с правилами гигиены рук. -
Начните процедуру со сбора жалоб и анамнеза пациента.
Следует фиксировать текущие и прошлые медицинские проблемы, предыдущие операции и перенесенные анестезии, любые связанные с анестезией осложнения. Редко бывает достаточно простой констатации заболеваний или таких симптомов, как гипертония, сахарный диабет, ишемическая болезнь сердца (ИБС), одышка или боли в груди. Не менее важным при определении наличия заболевания является оценка его тяжести, имеющегося в настоящий момент, или недавнего обострения, стабильность течения заболевания, результаты предыдущего лечения или планируемых лечебных вмешательств. Выраженность заболевания, степень его контроля и влияние на повседневную активность пациента одинаково важны.
Необходимо уточнять наличие дискомфорта в груди
(боль, давление, стеснение), продолжительность дискомфорта, провоцирующих его развитие факторов, сопутствующих ему симптомов и методы его устранения.
Важно выявлять одышку при нагрузке или в горизонтальном положении на спине (ортопноэ) и периферические отеки. Пациентов опрашивают о факте выявления у них шумов в сердце и о проведенных им по этому поводу диагностических исследованиях. Физические упражнения или трудовая деятельность могут быть определены количественно в метаболических эквивалентах нагрузки (MET), которые отражают степень потребления кислорода во время данной нагрузки.
Опрос пациента о наличии у него храпа и дневной сонливости может заставить заподозрить у него недиагностированное сонное обструктивное апноэ, которое имеет значение при проведении анестезии. Ожирение, гипертензия и большая окружность шеи
> 42,5 см у мужчин, > 40 см у женщин повышают вероятность обструктивного сонного апноэ.
Важное значение имеет выявление изжоги, особенно при сопутствующем рефлюксе или после периода голодания, сопоставимого по длительности с таковым перед операцией.
Рецептурные и отпускаемые без рецепта препараты, в том числе пищевые добавки и травы, должны тщательно регистрироваться с указанием доз и режимов приема.
Следует задокументировать употребление табака, алкоголя или наркотиков.
Пациент должен перечислить любые аллергические реакции на лекарства, латекс и другие агенты, и его реакцию на них. Истинные анафилактические реакции должны быть дифференцированы от негативных реакций на лекарственные препараты.
Женщины детородного возраста должны быть опрошены о дате последних нормальных месячных и о вероятности наличия у них беременности.
-
В минимальном варианте обследование перед анестезией должно включать показатели жизнедеятельности (например, АД, частоту сердечных сокращений [ЧСС], частоту дыхания, насыщение гемоглобина кислородом), рост и вес.
ИМТ 40 и больше определяет крайнюю степень ожирения, ожирение устанавливают при ИМТ от 30 до 39,9, и избыточную массу тела, если у пациента ИМТ в пределах от 25 до 29,9. По данным ряда исследований повышенный показатель ИМТ может прогнозировать развитие проблем с обеспечением проходимости дыхательных путей, а также является одним из многих факторов риска развития таких хронических заболеваний, как сердечно-сосудистые, рак и сахарный диабет.
В ходе исследования систем органов в интересах предстоящей анестезии особое внимание необходимо уделять аномалиям дыхательных путей, личному или семейному анамнезу неблагоприятных событий, связанных с анестезией, выявлению сердечно-сосудистых, легочных, печеночных, почечных, эндокринных или неврологических симптомов.
Оценка по классификации Mallampati осуществляется при максимальном открывании рта пациентом и выдвижении языка вперед. Шпатель для давления на корень языка не применяется.
При I классе визуализируются мягкое небо, весь язычок
и небные дужки; при II классе видны мягкое небо, часть
язычка, глотка; при III классе – мягкое небо и основание
язычка; при IV классе видно лишь твердое небо. Оценка
дыхательных путей также должна фиксировать состояние
зубов, диапазон движений головы и шеи, окружность шеи
(ее увеличение прогнозирует трудности при проведении
ларингоскопии), тироментальное расстояние, телосложение и имеющиеся деформации. Из-за относительно высокой частоты стоматологических травм во время анестезии необходимо тщательное документирование существующих аномалий и состояния зубов.
В разработке предоперационного плана могут помочь аускультация сердца, а при наличии показаний – оценка пульса, периферических и центральных вен и выявление отеков конечностей. Следует выявлять шумы в сердце, нарушения ритма и признаки перегрузки
объемом. Физикальное обследование должно быть направлено на выявление третьего или четвертого тонов сердца, хрипов, набухания шейных вен, асцита, гепатомегалии и отеков.
Обследование дыхательной системы должно включать аускультацию для выявления хрипов или патологических дыхательных шумов, выявление цианоза или симптома барабанных палочек, участия вспомогательной мускулатуры и прилагаемого усилия во время дыхания.
На основании изучения анамнеза пациента и в связи с характером предстоящей операции может потребоваться проведение базового неврологического осмотра для документации интеллектуального дефицита, оценки речи, функции черепно-мозговых нервов, походки, моторных и сенсорных функций.
-
Универсальной классификацией, на основании которой проводится оценка риска операции и анестезии, является классификация американского общества анестезиологов (ASA). Ее применяют в разных странах мира как хорошо себя зарекомендовавшую и общепризнанную (1А). Она состоит из двух частей, нацеленных на: 1) оценку соматического состояния больного: 2) оценку объема и характера предстоящего оперативного вмешательства. Операционно-анестезиологический риск обозначают следующим образом: в числителе указывают тяжесть исходного состояния, в знаменателе – объем операции (например, II/3). Эти показатели записывают в историю болезни при оформлении «Осмотра больного анестезиологом», «Заключения анестезиолога (перед операцией)», анестезиологическую карту. -
Рассмотреть необходимость проведения обследования врачом общей практики в следующих случаях:
-
Впервые выявленная анемия (гематокрит менее 30% с неустановленной причиной) -
Диастолическое АД более 110 мм рт. ст. -
Гликолизированный гемоглобин более 8,5% -
Выявление хрипов при физикальном обследовании -
Уровень калия ниже 3,2 ммоль/л -
Число тромбоцитов менее 100000, причина неизвестна или не исследована -
Впервые выявленный гипертиреоидизм -
Патологические изменения в общем анализе мочи, подозрительные на инфекцию мочевыводящих путей -
Необъяснимые нарушения свертывания крови -
Впервые выявленные шумы в сердце
-
Рассмотреть необходимость проведения дополнительного кардиологического обследования в следующих случаях:
-
Кардиостимулятор, не подвергавшийся проверке в течение последних 6 месяцев -
Автоматический имплантируемый кардиовертер-дефибриллятор, не подвергавшийся проверке в течение последних 6 месяцев -
Наличие в анамнезе положительного теста на толерантность к физической нагрузке без последствий (протокол Bruce < 6 мин, > 4 сегментов с нарушениями перфузии) -
Впервые выявленная блокада левой ножки пучка Гиса -
Фибрилляция предсердий (впервые возникшая или постоянная) с частотой сокращения желудочков более 120 уд/мин -
Впервые выявленная инверсия зубца T или элевация или депрессия сегмента ST более 2 мм -
Впервые выявленная фибрилляция предсердий -
АВ-блокада второй степени с широкими комплексами QRS (необследованная) -
Впервые выявленный патологический зубец Q в связи с инфарктом миокарда -
Удлиненный интервал QT (>520 мс)
-
Предоперационное голодание: Для взрослых пациентов рекомендуется голодание в течение 6 ч после легкой еды и 8 ч после приема пищи, который включает жареную или жирную пищу. Существует соглашение, что допустим прием прозрачных жидкостей от 2 до 3 ч перед анестезией.
4). Примечания:
| О  ценка функциональных резервов пациента ценка функциональных резервов пациента |
| Оценка по классификации Маллампати 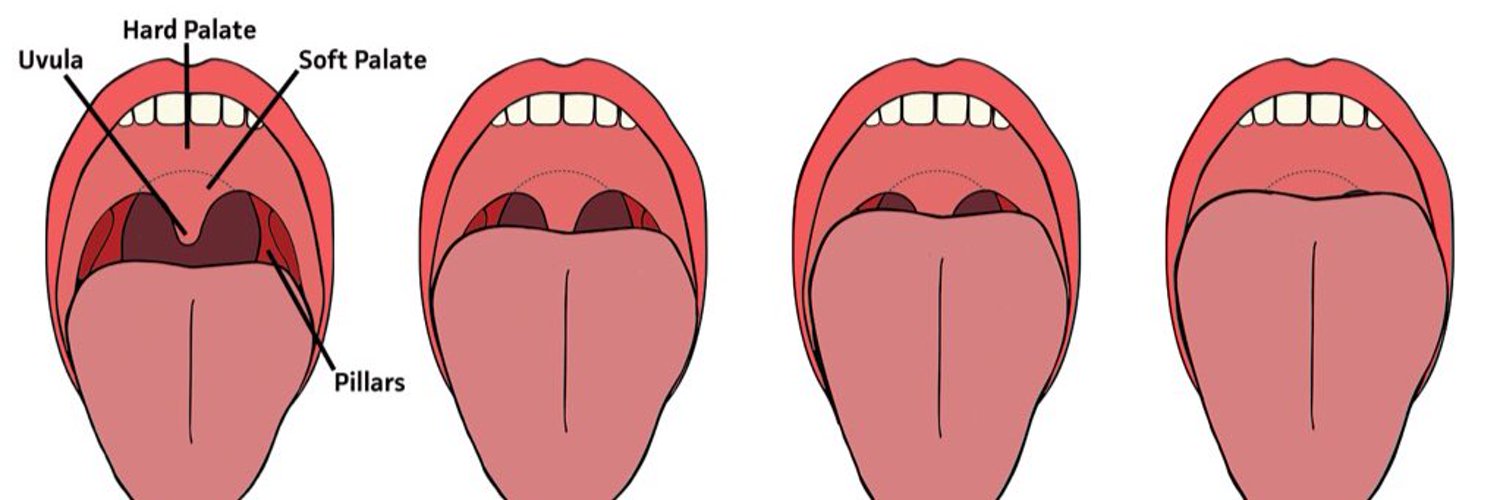 |
| Ш 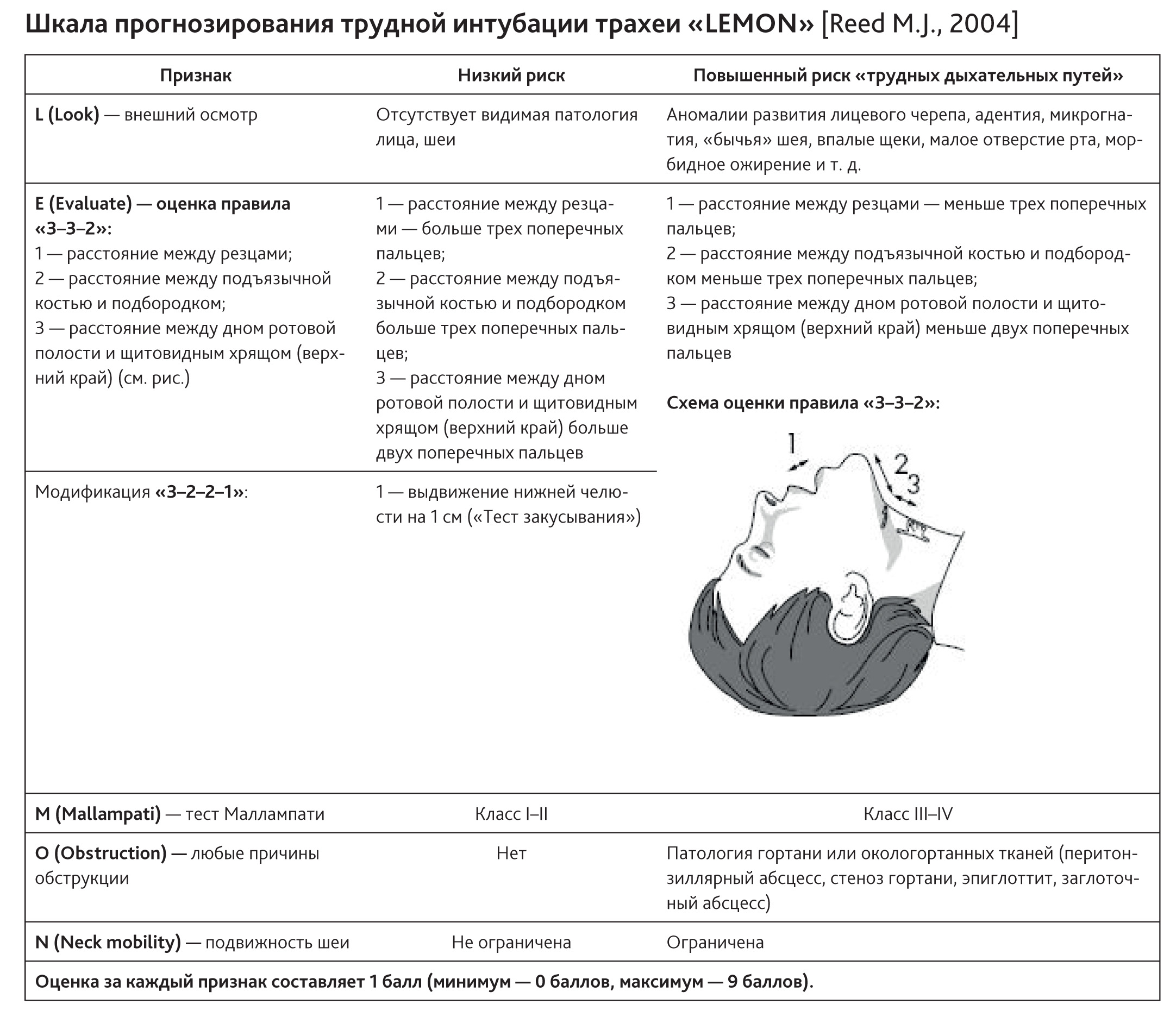 кала прогнозирования трудной интубации «LEMON» кала прогнозирования трудной интубации «LEMON» |
| Ш 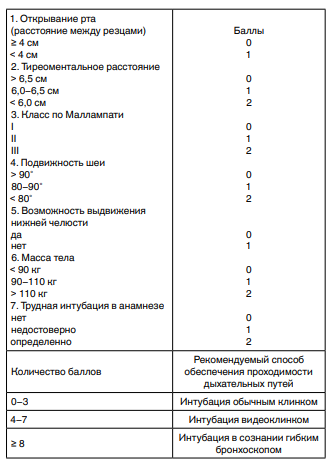 кала Эль-Ганзури используется для прогнозирования трудной интубации кала Эль-Ганзури используется для прогнозирования трудной интубации |
| К  лассификация периоперационного риска ASA по тяжести соматического состояния лассификация периоперационного риска ASA по тяжести соматического состояния |
 Классификация периоперационного риска ASA по объему и характеру хирургического вмешательства Классификация периоперационного риска ASA по объему и характеру хирургического вмешательства |
| К  лассификация периоперационного риска Рябова лассификация периоперационного риска Рябова |
