Файл: Открытый социальноэкономический колледж Программа среднего профессионального образования 44.docx
ВУЗ: Не указан
Категория: Не указан
Дисциплина: Не указана
Добавлен: 16.03.2024
Просмотров: 47
Скачиваний: 1
ВНИМАНИЕ! Если данный файл нарушает Ваши авторские права, то обязательно сообщите нам.

Довольно сложно предсказать, какую именно женщину ожидает ухудшение бронхиальной астмы во время беременности. Как правило, ухудшается состояние больных с тяжелой бронхиальной астмой. Обычно обострение астмы происходит на сроке 24-36 недель, а в течение последних 4 недель беременности практически у всех женщин, страдающих астмой, отмечается улучшение состяния.
Определенные физиологические изменения, происходящие в организме беременной, оказывают различные влияния на течение бронхиальной астмы в этот период. С одной стороны, повышение в крови уровня таких гормонов как хорионический гонадотропин и кортизол угнетает действие медиатора аллергии гистамина, тем самым снижая выраженность аллергии. С другой стороны, затруднение дыхания, одышку как проявление астмы следует отличать от одышки, сопутствующей беременности. Большая часть беременных испытывают одышку, особенно в конце беременности - увеличенная матка ограничивает движения грудной клетки, что и может проявляться в виде затруднения и учащения дыхания.
В настоящее время бронхиальная астма не рассматривается как противопоказание для беременности. Современная медицина располагает широким арсеналом эффективных противоастматических препаратов, которые в большинстве своем не противопоказаны беременным и позволяют контролировать заболевание. При взаимодействии пациентки и врача-аллерголога и назначении адекватной терапии женщины успешно вынашивают и без осложнений рожают полноценного здорового ребенка. Лишь каждая 10-я больная бронхиальной астмой отмечает симптомы заболевания во время родов. Эти симптомы обычно незначительны и легко контролируются.
Аллергическое заболевание кожи у беременной (атопический дерматит, экзема, нейродермит, крапивница) легко можно предположить, если подобные проявления были до беременности, и обострились после погрешности в диете, нередкой при беременности, когда очень сильно хочется чего-нибудь вкусненького, или другого воздействия аллергена. Однако и их следует отличать от возможного состояния беременных, когда на коже живота, обычно в последние три месяца беременности, появляются красные бляшки, возвышающиеся над кожей, окруженные бледным кольцом. Они хорошо поддаются местному лечению.
Что же делать беременной, если у нее обнаружились признаки аллергического заболевания? Прежде всего необходимо установить, действительно ли это аллергия. Надо помнить, что у беременной не всякий насморк и сыпь аллергические, и не всякая одышка является проявлением астмы. Вероятность причастности аллергии к возникновению данных состояний возрастает, если диагноз аллергического заболевания был поставлен до беременности.
Если все-таки выявленные симптомы являются проявлением аллергического ринита, дерматита или бронхиальной астмы, то лечиться от этих заболеваний можно и нужно, с поправкой на беременность. Конечно же, наряду с наблюдением у акушера-гинеколога, необходима консультация аллерголога, который поможет подобрать безопасные для беременной противоаллергические препараты и даст рекомендации, как избежать контакта с предполагаемым виновным аллергеном.
Правильное поведение беременной, страдающей аллергией, и наблюдение за ней врача, своевременное назначение лечения имеет важное значение не только для матери, но и для будущего ребенка. Так, обострения бронхиальной астмы у матери при отсутствии контроля над заболеванием неизбежно сопровождаются кислородным голоданием - гипоксией плода, что может привести к низкой массе ребенка при рождении или преждевременным родам.
Другой немаловажный аспект проблемы аллергических заболеваний — это их передача ребенку по наследству. Причем чаще аллергия передается по материнской линии, реже - по линии отца. Статистика здесь такая. При наличии аллергических заболеваний у обоих родителей риск заболеть аллергией у будущего ребенка составляет 60-80%, у одного из родителей - 50%. Риск развития аллергического заболевания у детей от здоровых родителей может достигать 10-20%.
В последние годы были получены удивительные данные о том, что иммунная система плода как бы настроена, приготовлена к развитию аллергии. Наполовину (на отцовскую) чужеродный для материнского организма плод для того, чтобы не быть отторгнутым, стимулирует развитие части своих лимфоцитов - главных клеток иммунной системы - в направлении, благоприятном для аллергии. Особенно этот сдвиг выражен у детей родителей-аллергиков. Кроме того, было показано, что по наследству может передаваться не только склонность к аллергии вообще, как считали раньше, но и повышенная чувствительность к определенному спектру аллергенов. Например, при аллергии к пыльце растений у матери, поллиноз будет и у ребенка. Это касается и других аллергенов.
Внутриутробное переливание крови плоду.
Переливание плоду резус-отрицательных эритроцитов показано в тех случаях, когда результаты вышеперечисленных исследований указывают на высокий риск водянки или даже смерти плода. Ранее донорскую кровь переливали в брюшную полость плода, откуда в последующие дни происходила абсорбция перелитых клеток. В последнее время все чаще и с положительным результатом применяется прямое переливание крови в сосуды пуповины под ультразвуковым контролем. Врачи, имеющие опыт применения этой методики, оценивают ее эффективность с осторожностью. Процедура сопряжена с риском смерти плода до 3%. Риск гемотрансфузии следует сравнивать с опасностью предполагаемого дальнейшего внутриутробного развития плода и преждевременных родов. Необходимое для трансфузии количество эритроцитов можно подсчитать, исходя из срока беременности, размеров плода и величины его гематокрита. Поскольку перелитые клетки резус-отрицательны, они не подвержены действию проникших через плаценту материнских антител. Периодичность следующих трансфузий определяется исходя из тяжести болезни и предполагаемого срока жизни перелитых клеток. Кровь плода попадает к матери обычно во время родов и гораздо реже во время беременности. В конце 60-х годов было установлено, что антитела к Rh0(D) антигену можно получить из крови доноров, предварительно сенсибилизированных этим антигеном. Впоследствии было обнаружено, что введение этих антител (анти-RhjfD) иммуноглобулин) вскоре после родов способно в большинстве случаев путем пассивной иммунизации предотвратить активную выработку антител матери. Rh-иммуноглобулин связывается с эритроцитами плода в крови матери, блокируя их антигенные участки. Rh-иммуноглобулин эффективен только в отношении D-антигена. Для пациенток, сенсибилизированных другими антигенами, аналогичных препаратов не получено. В настоящее время резус-отрицательным женщинам, рожающим резус-положительных детей, в обязательном порядке вводится 300 мкг Rh-иммуноглобулина в течение 72 ч после родов. Данный метод позволяет снизить риск последующей сенсибилизации с 15% до 2%. Эти остаточные 2% считаются результатом сенсибилизации, возникшей во время беременности, обычно в третьем триместре. Было установлено, что введение резус-отрицательным пациенткам 300 мкг Rh-иммуноглобулина на 28 неделе беременности уменьшает риск сенсибилизации почти до 0.2%. Если точно известно, что отец резус-отрицателен, проводить профилактику Rh-иммуноглобулином нет необходимости. При наличии малейших сомнений в отношении отцовства лучше провести профилактику изоиммунизации по указанной схеме, поскольку риск от введения иммуноглобулина невелик, а потенциальная выгода значительна. Таким образом, резус-отрицательных беременных, у которых не было обнаружено антител при первичном исследовании, надо повторно обследовать на 28 неделе беременности (для выявления того небольшого числа женщин, которые сенсибилизируются в ранние сроки беременности). Если сенсибилизация снова не выявлена, — вводится Rh-иммуноглобулин для защиты от возможного образования антител в оставшиеся сроки беременности. Когда точно известно, что отец ребенка резус-отрицателен, введение Rh-иммуноглобулина не требуется. После родов определяется группа крови и резус-принадлежность ребенка, и, если он оказывается резус-положительным, — матери вводится вторая доза Rh-иммуноглобулина. Существуют другие ситуации, требующие введения Rh-иммуноглобулина. Поскольку для возникновения ответной реакции матери в виде образования антител требуется минимальное (около 0.01 мл) количество крови плода, — любые обстоятельства во время беременности, при которых возможно попадание эритроцитов плода в кровь матери (фето-материнская трансфузия), требуют введения Rh-иммуноглобулина. Более того, поскольку образование эритроцитов плода начинается на 6-й неделе беременности, сенсибилизация может развиться при спонтанном или плановом прерывании беременности. Поскольку в таких ситуациях в организм матери попадает небольшое количество антигенов плода, для профилактики сенсибилизации может быть использована уменьшенная доза Rh-иммуноглобулина — 50 мкг. Амниоцентез и какие-либо травмы (например, при автомобильных авариях) во время беременности также являются показанием для введения стандартной дозы 300 мкг Rh-иммуноглобулина. Объем фето-материнской трансфузии может быть оценен с помощью теста Kleihauer—Betke или аналогичных тестов, позволяющих определять клетки плода в крови матери. В этих тестах материнская кровь подвергается действию сильного основания, такого как калия гидроксид (КОН). Материнские клетки очень чувствительны к изменениям рН и поэтому быстро лизируются и становятся клетками-призраками. Клетки плода более резистентны к такому воздействию и остаются интактными. Соотношение эритроцитов плода и материнских эритроцитов устанавливается микроскопическим подсчетом тысячи или более клеток-призраков и клеток, сохранивших темную окраску (клетки плода). Затем оценивается ОЦК матери и, используя установленное соотношение, определяется количество крови плода в организме матери. Зная, что стандартная доза (300 мг) Rh-иммуноглобулина эффективно нейтрализует 15 мл эритроцитов плода, можно рассчитать и ввести соответствующую дозу. Профилактическое использование Rh-иммуноглобулина привело к снижению частоты резус-иммунизации. Зато относительно чаще стала наблюдаться гемолитическая болезнь, связанная с системой АВО или другими, не резус и не АВО-антигенами. АВО гемолитическая болезнь проявляется нерезко выраженной ядерной желтухой и редко водянкой плода, возможно вследствие относительно небольшого числа А- и В-антигенных участков на эритроцитах плода, а также потому, что А и В-антитела относятся к классу IgM и плохо проникают через плаценту; проникшие через плаценту антитела имеют высокое сродство к другим клеткам-мишеням, помимо эритроцитов плода. Заболевание обычно развивается при первой беременности. Необходимость в амниоцентезе и досрочном родоразрешении возникает редко. He-резус и не-АВО гемолитическая болезнь часто связана с переливанием крови, поскольку «совместимость» крови определяется только по антигенам АВО и Dd. Тактика ведения беременности при этих видах сенсибилизации та же, что и при резус-сенсибилизации. При обнаружении антител к антигенам эритроцитов, связанных с нулевым или очень низким риском гемолитической болезни, лечения не требуется.

Токсикоз беременности.
Токсикоз беременных считается осложнением беременности и проявляется преимущественно в ее первой половине. Он характеризуется дегидратацией (обезвоживанием) и диспепсическими расстройствами (нарушением нормальной функции ЖКТ), приводящими к нарушению обмена веществ и оказывающими негативное воздействие на организм матери и плода.
По данным разных авторов, частота встречаемости токсикоза беременных составляет 50-60%, а в его лечении нуждаются не более 8-10% пациенток.

Причины появления токсикоза беременных
Точная причина, почему у одних женщин токсикоз развивается, а у других нет, пока не установлена. К группе риска врачи относят беременных с заболеваниями органов желудочно-кишечного тракта (гастритом, язвенной болезнью, колитом) и эндокринной системы (сахарным диабетом гипо- и гипертиреозом), а также с астеническим синдромом и недоразвитием половых органов, нефритом, гипертонической болезнью, ожирением. Кроме того, специалисты связывают токсикоз с переутомлением, нервно-психическими травмами, нерациональным питанием, вредными привычками. Нередко токсикоз развивается у беременных, перенесших аборты, а также имеющих в анамнезе эндометриты, цервициты, аднекситы.
Факторами, способствующими развитию ранних токсикозов беременных, могут быть стрессы, повышенная нервная возбудимость, депрессии, недосыпание, избыточные физические нагрузки, прием некоторых лекарственных препаратов.
Риск токсикоза выше, если такое состояние уже наблюдалось во время предыдущих беременностей, а также у тех женщин, чьи ближайшие родственницы мучились от выраженной тошноты и рвоты, будучи беременными.
Возникновение раннего токсикоза беременных этиологически и патогенетически обусловлено процессами развития плодного яйца в матке. Существует множество обоснований данного состояния: выделяют токсическую, нейрорефлекторную, гормональную, психогенную, иммунологическую теории, объясняющие развитие раннего токсикоза беременных.
Согласно токсической теории, патологические симптомы токсикоза вызваны отравлением материнского организма токсическими продуктами, вырабатываемыми плодным яйцом или образующимися при нарушении обменных процессов.
По мнению сторонников нейрорефлекторной теории, ранний токсикоз беременных связан с раздражением растущим плодом рецепторов эндометрия, что сопровождается повышением возбудимости подкорковых структур, где располагаются рвотный и обонятельный центры, а также зоны, осуществляющие регуляцию пищеварения, кровообращения, дыхания, секреции и т.д. В ответ на это раздражение возникает целый каскад различных вегетативных реакций организма – тошнота, рвота, слюнотечение, бледность кожи вследствие спазма сосудов, и др. К концу первого триместра организм беременной женщины адаптируется к подобным раздражениям, и проявления раннего токсикоза исчезают.
Гормональная теория объясняет токсикоз беременных повышенной выработкой хорионического гонадотропина, который отвечает за развитие плаценты. К концу первого триместра беременности его выработка снижается, и токсикоз проходит.
Согласно психогенной теории, раннему токсикозу беременных подвержены эмоциональные, впечатлительные женщины, у которых нарушен баланс процессов торможения и возбуждения, а токсикоз становится следствием переживаний, связанных с беременностью.
Иммунологическая теория основана на том, что плодное яйцо для беременной является чужеродным по антигенному составу, поэтому в ответ женский организм вырабатывает антитела, которые и вызывают токсикоз.
Все эти теории имеют под собой основу, но оставляют много вопросов.
Классификация заболевания
По времени возникновения
-
ранние токсикозы; -
поздние токсикозы второй половины беременности.
По степени тяжести токсикозы делятся на легкие, средней тяжести и тяжелые.
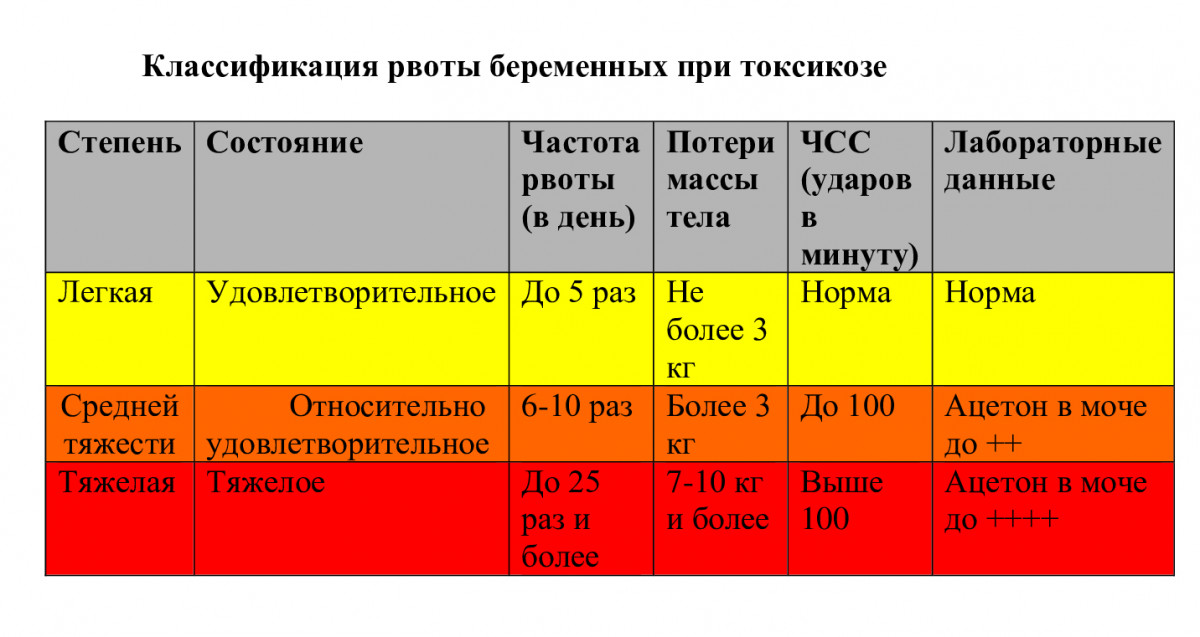
Симптомы токсикоза беременных
При легком токсикозе женщина может испытывать тошноту без рвоты либо с рвотой, но не чаще 5 раз в день. Общее состояние остается удовлетворительным, показатели давления и пульса находятся в пределах нормы, изменения в составе крови и мочи отсутствуют. Масса тела беременных снижается до 5% от исходной (до беременности).

