Файл: Изменения в организме женщины во время беременности.docx
ВУЗ: Не указан
Категория: Не указан
Дисциплина: Не указана
Добавлен: 03.05.2024
Просмотров: 49
Скачиваний: 0
ВНИМАНИЕ! Если данный файл нарушает Ваши авторские права, то обязательно сообщите нам.
Васкуляризацию ворсин хориона, которая определяет уровень газообмена и транспорта питательных веществ, следует рассматривать как развития плодного яйца (3-6 нед). Нарушения этого важнейшего процесса приводят к гибели зародыша на самых ранних сроках беременности.
Врастание цитотрофобласта в стенку сосудов децидуальной оболочки приводит к вскрытию просвета спиральных артерий в конце 6-й недели беременности, излитию материнской крови между ворсинами хориона с образованием межворсинчатого пространства (первая волна инвазии трофобласта). Непосредственный контакт материнской крови с хорионом вследствие нарушения целостности децидуальной оболочки матки со вскрытием ее сосудов указывает на гемохориальный тип строения плаценты у человека.
Кровоснабжение межворсинчатого пространства происходит через 150- 200 спиральных артерий - терминальных ветвей маточных артерий. К физиологическим гестационным изменениям, которым подвергаются спиральные артерии по мере прогрессирования беременности, относятся нечувствительность к вазоконстрикторным агентам, дегенерация мышечных и эластических волокон их стенки, что приводит к увеличению диаметра сосудов в 10-30 раз и снижению периферического сосудистого сопротивления. Наиболее выраженное снижение сосудистого сопротивления в спиральных артериях наблюдается в 13-14 нед беременности, что морфологически отражает завершение процесса инвазии ворсин трофобласта в децидуальную оболочку и обеспечивает постоянство объемного кровотока в межворсинчатом пространстве (вторая волна инвазии трофобласта).
На ранних стадиях внутриутробного развития ворсины хориона равномерно покрывают всю поверхность плодного яйца. С 2-го месяца онтогенеза на большей поверхности плодного яйца ворсины атрофируются, в то же время пышно развиваются ворсины, обращенные к базальной части децидуальной оболочки, - формируются гладкий и ветвистый хорион (рис. 4.2).
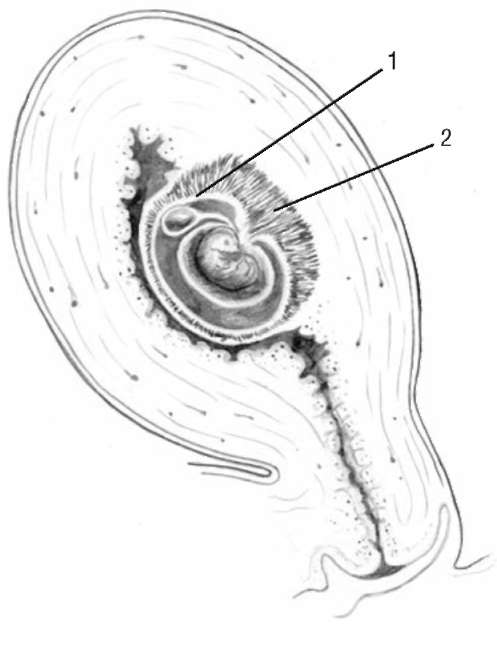 Рис. 4.2. Формирование хориона: 1 - гладкий хорион (chorion leave); 2 - ветвистый хорион (chorion frondosum)
Рис. 4.2. Формирование хориона: 1 - гладкий хорион (chorion leave); 2 - ветвистый хорион (chorion frondosum)К концу периода плацентации сформированы лишь основные структурные элементы плаценты, но в морфофункциональном отношении она остается незрелой. Основной структурной единицей сформировавшейся плаценты является котиледон, образованный зрелой ворсиной и ее разветвлениями, содержащими сосуды плода.
Различают свободные и закрепляющие (якорные) ворсины. Свободные (терминальные) ворсины погружены в межворсинчатое пространство деци-дуальной оболочки и «плавают» в материнской крови. Материнская кровь омывает ворсины хориона, снабжая плод кислородом,
питательными веществами, гормонами, витаминами, электролитами, микроэлементами, необходимыми для его правильного роста и развития. Адекватному обмену между матерью и плодом способствует интенсивный кровоток в межворсинчатом пространстве, который к концу беременности достигает 500-700 мл в минуту.
В противоположность свободным якорные ворсины прикреплены к базальной децидуальной оболочке и обеспечивают фиксацию плаценты к стенке матки.
В третьем периоде родов связь якорных ворсин с децидуальной оболочкой нарушается и под влиянием маточных сокращений плацента отделяется от стенки матки.
При микроскопическом изучении строения зрелой ворсины различают:
► синцитий, не имеющий четких клеточных границ;
► слой (или остатки) цитотрофобласта;
► строму ворсины;
► эндотелий капилляра, в просвете которого определяются элементы крови плода.
При электронной микроскопии ворсин хориона установлено, что синцитий имеет на своей поверхности многочисленные микроворсины, которые значительно увеличивают обменную поверхность плаценты.
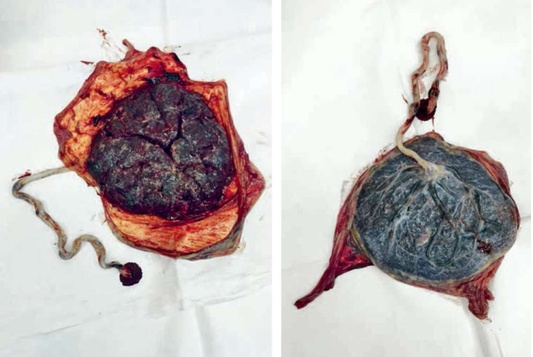 В плаценте различают материнскую и плодовую поверхности (рис. 4.3).
В плаценте различают материнскую и плодовую поверхности (рис. 4.3).Материнская поверхность плаценты, прилегающая к стенке матки, представляет собой остатки базальной части децидуальной оболочки.
Плодовая поверхность, обращенная в полость амниона, представлена блестящей амниотической оболочкой, под которой проходят сосуды, идущие от места прикрепления пуповины.
Развитие плаценты продолжается до 32-й недели беременности, формируется 10-12 больших котиледонов, 40-50 малых и средних и около 150 рудиментарных. Котиледоны разделяются перегородками (септами), исходящими из базальной пластинки.
В конце беременности в плаценте начинаются инволюционно-дистрофические процессы (старение плаценты). Из крови межворсинчатого пространства начинает выпадать фибрин (фибриноид), который откладывается преимущественно на поверхности ворсин, что способствует микротромбообразованию, выключению отдельных ворсин из активного обмена между организмами матери и плода. Постепенно происходит истончение плацентарной мембраны, утолщение эндотелия капилляров, отложение солей. Морфологические изменения плаценты на протяжении беременности хорошо демонстрируются при ультразвуковой плацентографии, когда четко определяются стадии созревания плаценты.
Наряду с процессами инволюции в плаценте на протяжении беременности развиваются новые ворсины, которые, однако, лишь частично компенсируют функцию старых ворсин. В результате этого в конце беременности функции плаценты снижаются.
Плацента после своевременных родов имеет выраженное дольчатое строение со стороны материнской поверхности, ее масса варьирует от 300 до 500 г, диаметр составляет 15-18 см, толщина - 2-3 см.
Основные функции плаценты. Плацента объединяет функциональные системы матери и плода и в то же время представляет собой своеобразный барьер, разделяющий два самостоятельных организма - мать и плод.
Плацента выполняет барьерную, дыхательную, трофическую, эндокринную, иммунную функции.
Барьерная функция. Плацентарный барьер включает компоненты ворсин: синцитиотрофобласт, цитотрофобласт, слой мезенхимальных клеток (строму ворсин) и эндотелий плодового капилляра. Плацентарный барьер в какой-то степени можно сравнить с гематоэнцефалическим барьером, который регулирует проникновение различных веществ из крови в спинномозговую жидкость. Однако плацентарный барьер регулирует переход веществ и в обратном направлении, то есть от плода к матери.
В физиологических условиях проницаемость плацентарного барьера прогрессивно увеличивается вплоть до 32-35-й недели беременности, а затем несколько снижается. Это обусловлено особенностями строения плаценты на различных сроках беременности, а также потребностями плода в тех или иных химических соединениях.
Переход химических соединений через плаценту обеспечивается различными механизмами: ультрафильтрацией, простой и облегченной диффузией, активным транспортом, пиноцитозом, трансформацией веществ в ворсинах хориона. Большое значение имеют также растворимость химических соединений в липидах и степень ионизации их молекул.
Переход химических соединений от организма матери к плоду зависит не только от проницаемости плаценты. Большая роль в этом процессе принадлежит и организму самого плода, его способности избирательно накапливать те вещества, которые в данный момент особенно необходимы для его роста и развития. Так, в период интенсивного гемопоэза возрастает потребность плода в железе для синтеза гемоглобина. При интенсивной оссификации скелета увеличивается потребность плода в кальции и фосфоре, что вызывает усиленный трансплацентарный переход их солей.
Плацента может избирательно защищать организм плода от неблагоприятного воздействия вредных факторов, но через нее сравнительно легко переходят токсичные продукты химического производства, большинство лекарственных препаратов, никотин, алкоголь, бактерии, вирусы, что создает реальную опасность для эмбриона/плода.
Дыхательная функциязаключается в доставке кислорода от матери к плоду и выведении из его организма углекислого газа. Газообмен осуществляется по законам простой диффузии. Значительную роль в выведении двуокиси углерода из организма плода играют околоплодные воды.
Трофическая функция. Питание плода осуществляется путем транспорта продуктов метаболизма через плаценту.
Плацента активно участвует в белковом обмене между матерью и плодом. Она способна дезаминировать и переаминировать аминокислоты, синтезировать их из других предшественников. Из аминокислот плод синтезирует собственные белки, отличные в иммунологическом отношении от белков матери.
Транспорт липидов (фосфолипидов, нейтральных жиров и др.) к плоду осуществляется после их ферментативного расщепления в плаценте. Липиды проникают к плоду в виде триглицеридов и жирных кислот.
Глюкоза, являясь основным питательным веществом для плода, переходит через плаценту согласно механизму облегченной диффузии, поэтому ее концентрация в крови плода может быть выше, чем у матери.
Транспорт воды через плаценту может осуществляться путем диффузии.
Обмен электролитов происходит трансплацентарно и через амниотическую жидкость (параплацентарно). Калий, натрий, хлориды, гидрокарбонаты свободно проникают от матери к плоду и в обратном направлении. Кальций, фосфор, железо и некоторые другие микроэлементы способны депонироваться в плаценте.
Плацента играет важную роль в обмене витаминов. Она способна накапливать их и осуществляет регуляцию их поступления к плоду в зависимости от содержания в крови матери.
Плацента содержит многие ферменты, участвующие в обмене веществ. В ней обнаружены дыхательные ферменты (оксидазы, каталаза, сукцинатдегидрогеназа, дегидрогеназы и др.), ферменты, регулирующие углеводный обмен (амилаза, лактаза, карбоксилаза и др.), белковый обмен (никотинамидаденин-, динуклеотид- и никотинамидадениндинуклеотидфосфат-диафоразы). Специфическим для плаценты ферментом является термостабильная щелочная фосфатаза. По концентрации этого фермента в крови матери можно судить о функции плаценты. Другим специфическим ферментом плаценты является окситоциназа.
Плацента также богата различными факторами свертывания крови и фибринолиза.
Эндокринная функция. Плацента обладает избирательной способностью переносить материнские гормоны. Так, гормоны, имеющие сложную белковую структуру (соматотропный гормон, ТТГ, АКТГ и др.), практически не переходят через плаценту. Проникновению окситоцина через плацентарный барьер препятствует высокая активность в плаценте фермента окситоциназы. Переходу инсулина от организма матери к плоду, по-видимому, препятствует его высокая молекулярная масса.
В то же время стероидные гормоны (эстрогены, прогестерон, андрогены, глюкокортикоиды) проходят через плацентарный барьер. Гормоны щитовидной железы матери также проникают через плаценту, но тироксин проходит через нее медленнее, чем трийодтиронин.
По мере прогрессирования беременности плацента превращается в мощный эндокринный орган, в котором осуществляются процессы синтеза, секреции и превращения гормонов белковой и стероидной природы.
Среди гормонов белковой природы большое значение имеет плацентарный лактоген, который синтезируется только в плаценте, поступает в материнский кровоток и принимает активное участие в углеводном и липидном обмене матери. К плоду плацентарный лактоген практически не проникает, в амниотической жидкости содержится в низких концентрациях.
С 5-й недели беременности концентрация плацентарного лактогена в крови матери прогрессивно возрастает, достигая максимума к 40-й неделе. Низкий уровень этого гормона в крови беременной свидетельствует о плацентарной недостаточности (ПН).
Другим гормоном плаценты белкового происхождения является хорионический гонадотропин (ХГ), который обнаруживают в крови матери с ранних сроков беременности. На определении ХГ в крови и моче основаны гормональные тесты на беременность. На ранних сроках беременности под контролем ХГ происходит стероидогенез в желтом теле яичника, во второй половине беременности - синтез эстрогенов в плаценте. К плоду ХГ переходит в ограниченном количестве, участвуя в механизмах половой дифференцировки плода.
Плацента синтезирует пролактин (наряду с гипофизом матери и плода), который играет определенную роль в образовании сурфактанта в легких плода.
