Файл: 1. Методики обследования стоматологического больного.docx
ВУЗ: Не указан
Категория: Не указан
Дисциплина: Не указана
Добавлен: 03.05.2024
Просмотров: 83
Скачиваний: 0
ВНИМАНИЕ! Если данный файл нарушает Ваши авторские права, то обязательно сообщите нам.
СОДЕРЖАНИЕ
Инфильтрационная анестезия на верхней челюсти
Инфильтрационная анестезия на нижней челюсти
Техника проведения туберальной анестезии
Модификация внутриротовой инфраорбитальной анестезии:
Внеротовой метод инфраорбитальной анестезии по Ю.Г. Кононенко
19. Торусальная анестезия. Техника проведения, зона обезболивания.
Техника проведения анестезии по Берше
При анестезии по Берше игла вкалывается на два сантиметра вглубь впереди от козелка уха, на той линии, которая проходит по нижней части скуловой дуги. Игла при этом направлена к скуловой дуге точно под углом 90°.
Пока игла движется, выпускается немного анестетика, а на окончательной глубине в 2 сантиметра выпускают 3 миллилитра.
Техника проведения анестезии по Берше-Дубову
Ученый Дубов немного видоизменил технику обезболивания, предложенную Берше. При использовании этой техники получается заблокировать язычный и нижний альвеолярный нервы. В этом случае анестезия осуществляется почти так же, но игла вводится прямо под скуловую дугу.
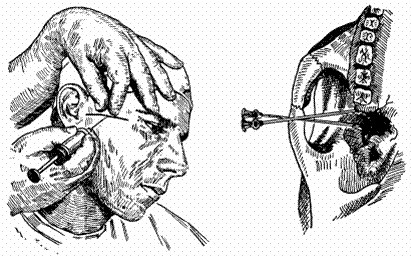
Мандибулярная анестезия по Берше
Обезболиваемая зона при анестезии по Берше-Дубову
При использовании анестезии по Берше-Дубову удается обезболить:
-
Все зубные нервы на той половине челюсти, куда осуществлялась анестезия;
-
Кожу подбородочной области;
-
Слизистую оболочку и альвеолярные отростки на той стороне, в которую был осуществлен укол;
-
Кончик языка и подъязычную область;
-
Кожу и слизистую оболочку на нижней губе
22. Обморок. Первая помощь.
Обморок. Это относительно часто встречающееся осложнение, которое может развиться на любом этапе проведения местной анестезии. Оно обусловлено острой аноксией головного мозга. Обморок характеризуется появлением головокружения, звоном в ушах, тошнотой, зевотой. Кожные покровы становятся бледными, влажными. Зрачки расширяются. Пульс слабый, частый, артериальное давление низкое. Дыхание поверхностное, редкое. Наступает потеря сознания с выключением мышечного тонуса.
Оказание помощи. Больному следует придать горизонтальное положение, обеспечить приток свежего воздуха. Дать вдыхать пары нашатырного спирта. Кожу лица, шеи следует обтереть полотенцем, смоченным в холодной воде. Эти простейшие мероприятия оказываются эффективными. Крайне редко возникает необходимость во введении сердечно-сосудистых средств и аналептиков (кордиамин, кофеин, эфедрин) внутримышечно в терапевтических дозах.
Профилактика обморока заключается в создании спокойной обстановки в отделении, снятии психоэмоционального напряжения перед вмешательством (премедикация седативными препаратами). Нужно ослабить воротник одежды для устранения раздражения каротидного синуса, исключить резкие движения головой. Вкол иглы производят на высоте глубокого вдоха (отвлекающий момент для больного).
23. Первая помощь при коллапсе.
Коллапс — проявление сосудистой недостаточности. Сознание у больного сохранено. Отмечаются вялость, апатия, головокружение. Кожные покровы бледные, холодные, влажные на ощупь. Пульс частый, нитевидный, плохого наполнения. Артериальное давление низкое, дыхание поверхностное.
Оказание помощи. Больного необходимо перевести в горизонтальное положение или положение Тренделенбурга. Внутривенно следует ввести 20—60 мл 40% раствора глюкозы с 2—5 мл 5% раствора аскорбиновой кислоты, 2—3 мл кордиамина, 1—2 мл 10% раствора кофеина. Внутримышечно можно медленно ввести 1 мл 0,1% раствора стрихнина. Показано введение 10% раствора хлорида кальция (10 мл). При неэффективности проводимой терапии нужно ввести 0,3—0,5 мл 5% раствора эфедрина или 1 % раствора мезатона в 20 мл 40% раствора глюкозы. По показаниям может быть применен 0,1 % раствор норадреналина гидрохлорида в 400 мл полиглюкина (капельно), 30—60 мг преднизолона (2—3 мл 3% раствора препарата). Следует помнить, что на 1 г сухого вещества глюкозы необходимо ввести 5 ЕД инсулина внутримышечно. Терапию следует проводить на фоне ингаляции кислорода.
24. Первая помощь при анафилактическом шоке.
Анафилактический шок. Новокаин занимает четвертое место среди препаратов, вызывающих лекарственный анафилактический шок. Это грозное осложнение чаще развивается у лиц с заболеваниями аллергической природы или перенесших аллергическую реакцию на какой-либо препарат; у больных, ближайшие родственники которых имеют отягощенный аллергологический анамнез. Различают типичную форму, кардиальный, астмоидный, церебральный и абдоминальный варианты анафилактического шока. По течению его выделяют молниеносную, тяжелую, средней тяжести, легкую формы.
При типичной форме у больных через некоторое время после введения лекарственного препарата (анестетика) появляются чувство страха, беспокойство, покалывание и зуд кожи лица, головы, рук, шум в ушах, головная боль, потливость. Покраснение лица сменяется резкой бледностью. Могут быть судороги, иногда — потеря сознания. Зрачки расширяются и не реагируют на свет. Чувство тяжести за грудиной сменяется резкой болью в области сердца. Отмечаются тахикардия, значительное снижение артериального давления. Неприятные ощущения в эпигастральной области могут перерасти в коликообразные боли в животе, тошнота может закончиться рвотой. У некоторых больных отмечаются вздутие живота, непроизвольная дефекация и мочеиспускание. Появляются одышка различной степени — от затрудненного дыхания до асфиксии.
При других формах шока преобладают признаки поражения соответствующих органов.
Тяжелая и молниеносная форма анафилактического шока может быстро закончиться летальным исходом. При шоке средней тяжести и его легкой форме удается выявить указанные выше признаки.
Оказание помощи. Необходимо обеспечить проходимость верхних дыхательных путей: повернуть голову больного набок, вытянуть язык, очистить рот от рвотных масс, выдвинуть нижнюю челюсть вперед, начать искусственное дыхание (в зависимости от клинической ситуации). Для прекращения поступления антигена в кровь зону введения последнего следует обколоть 0,5 мл 0,1 % раствора адреналина, разведенного в 5—10 мл изотонического раствора хлорида натрия или, если это технически невозможно, по ходу введения антигена инъецировать 1 мл адреналина. Следует ввести антигистаминные препараты (2—4 мл 1% раствора димедрола или 2—3 мл 2,5% раствора супрастина, 2 мл 2,5% раствора пипольфена), 3—5 мл 3% раствора преднизолона, 0,5 мл 0,1 % раствора адреналина гидрохлорида (внутривенно или внутримышечно). Хороший эффект дает введение 100— 120 мл 5% эпсилон-аминокапроновой кислоты. Если имеются признаки прогрессирования бронхоспазма, показано введение 2,4% раствора эуфиллина (10 мл) или 0,5% раствора изадрина (2 мл). Для поддержания сердечной деятельности вводят диуретики и сердечные глико-зиды: 2—4 мл лазикса, 1—0,5 мл 0,06% раствора коргликона. Эта терапия проводится на фоне ингаляции кислорода. Лекарственные препараты следует вводить внутривенно. Внутримышечное инъецирование малоэффективно.
При отсутствии улучшения в состоянии больного следует повторить введение препаратов. При показаниях проводят сердечно-легочную реанимацию.
Больные, перенесшие анафилактический шок, должны быть госпитализированы в специализированное отделение из-за опасности поздних осложнений — нарушений деятельности сердца, почек, желудочно-кишечного тракта.
Профилактика осложнения заключается в тщательном анализе аллергического анамнеза.
25. Классификация одонтогенных воспалительных заболеваний.
Одонтогенные воспалительные заболевания челюстнолицевой области занимают значительное место в хирургической стоматологии, составляя от 85 до 95 % всех воспалительных процессов.
Согласно классификации А.И. Евдокимова, Г.А.Васильева различают:
1) периодонтит (острый, хронический, в стадии обострения);
2) периостит (острый серозный, гнойный, хронический);
3)остеомиелит (острая, подострая, хроническая стадии, первично-хронический; хроническая стадия может быть в деструктивной, деструктивно-продуктивной или рерафицирующей и гиперпластической форме; последние две могут быть проявлениями первично-хронического остеомиелита челюсти);
4) абсцессы, флегмоны, лимфадениты. Т.Г.Робустова считает, что остит — это перифокальные реактивные изменения в кости, развивающиеся при различных одонтогенных заболеваниях.
Классификация одонтогенных воспалительных процессов
челюстно-лицевой области (Солнцев А.М., Тимофеев А.А., 1989).
А. Одонтогенные воспалительные заболевания
Б. Осложнения одонтогенных воспалительных заболеваний
I. Челюстей:
1. Периодонтит (острый, хронический, обострившийся)
1. Флебиты, тромбофлебиты,
тромбозы синусов головного мозга
2. Периостит (острый, хронический, обострившийся)
З. Остеомиелит (острый, хронический, обострившийся)
2. Медиастинит
4. Альвеолит (острый и хронический)
3. Сепсис (острый и хронический)
5. Гайморит (острый, хронический, обострившийся)
4. Прочие осложнения:
- менингит
- пневмония,
- абсцесс мозга и др.
II. Мягких тканей:
1. Лимфаденит (острый и хронический)
2. Воспалительный инфильтрат
З. Абсцессы
4. Флегмоны
5. Подкожная гранулема лица
6. Перикоронарит
(неосложненный и осложненные формы)
26. Клиническая классификация периодонтитов. Тактика врача при остром периодонтите.
По данным клинической картины и патологоа-натомическим изменениям воспалительные поражения периодонта можно выделить следующие группы (по И.ГЛукомскому):
I. Острый периодонтит
-
Серозный (ограниченный и разлитой)
-
Гнойный (ограниченный и разлитой)
II. Хронический периодонтит
-
Гранулирующий
-
Гранулематозный
-
Фиброзный
III. Хронический периодонтит в стадии обострения
Классификация периодонтитов по Лукомскому:
I. По этиологии: инфекционный, травматический, медикаментозный периодонтит;
II. По локализации: апикальный периодонтит, маргинальный периодонтит;
III.По клиническому течению: острый периодонтит, хронический периодонтит, обострение хронического периодонтита;
IV.По патоморфологическим изменениям в тканях: серозный периодонтит, гнойный периодонтит, фиброзный периодонтит, гранулематозный периодонтит, гранулирующий периодонтит.
Лечение Терапия острого верхушечного периодонтита или обострения хронического периодонтита направлена на прекращение воспалительного процесса в периодонте и предотвращение распространения гнойного экссудата в окружающие ткани — надкостницу, околочелюстные мягкие ткани, кость. Лечение преимущественно консервативное. Консервативное лечение более эффективно при инфильтрационном или проводниковом обезболивании 1—2 % растворами лидокаина, тримекаина, ультракаина.
Более быстрому стиханию воспалительных явлений способствует блокада — введение по типу инфильтрационной анестезии 5—10 мл 0,25— 0,5 % раствора анестетика (лидокаина, тримекаина, ультракаина) с линкомицином в область преддверия рта по ходу альвеолярного отростка соответственно пораженному и 2—3 соседним зубам. Противоотечное действие оказывает введение по переходной складке гомеопатического средства «Траумель» в количестве 2 мл или наружных повязок с мазью этого препарата.
Необходимо иметь в виду, что без оттока экссудата из периодонта (через канал зуба) блокады малоэффективны, часто безрезультатны. Последнее можно сочетать с разрезом по переходной складке до кости, с перфорацией при помощи бора передней стенки кости соответственно околоверхушечному отделу корня. Это показано также при безуспешной консервативной терапии и нарастании воспалительных явлений, когда не представляется возможным удалить зуб в силу каких-то обстоятельств.
При неэффективности лечебных мероприятий и нарастании воспалительных явлений_зуб следует удалить. Удаление зуба показано при значительном его разрушении, непроходимости канала или каналов, наличии инородных тел в канале. Как правило, удаление зуба приводит к быстрому стиханию и последующему исчезновению воспалительных явлений. Это можно сочетать с разрезом по переходной складке до кости в области корня зуба, пораженного острым периодонтитом.
После удаления зуба при первичном остром процессе не рекомендуется кюретаж лунки, а следует только ее промыть раствором диоксидина, хлоргекседина и его производных, грамицидином.
После удаления зуба может усилиться боль, повыситься температура тела, что часто обусловлено травматичностью вмешательства. Однако через 1—2 дня эти явления, особенно при соответствующей противовоспалительной лекарственной терапии, исчезают.
Для профилактики осложнений после удаления зуба в зубную альвеолу можно ввести оставить в устье йодоформный тампон, губку с гентамици-ном.
Общее лечение острого или обострения хронического периодонтита заключается в назначении внутрь пиразолоновых препаратов — анальгина, амидопирина (по 0,25—0,5 г), фенацетина (по 0,25—0,5 г), ацетилсалициловой кислоты (по 0,25—0,5 г). Эти препараты обладают обезболивающим, противовоспалительным и десенсибилизирующим свойством.
Отдельным больным по показаниям назначают сульфаниламидные препараты (стрептоцид, сульфадимезин — по 0,5—1 г каждые 4 ч или сульфа-диметоксин, сульфапиридазин — по 1—2 г в сутки). Вместе с тем микрофлора, как правило, бывает устойчива к сульфаниламидным препаратам. В связи с этим целесообразнее назначать 2—3 пи-розолоновых лекарственных препарата (ацетилса-лициловой
кислоты, анальгина, амидопирина) по
Все зубные нервы на той половине челюсти, куда осуществлялась анестезия;
Кожу подбородочной области;
Слизистую оболочку и альвеолярные отростки на той стороне, в которую был осуществлен укол;
Кончик языка и подъязычную область;
Кожу и слизистую оболочку на нижней губе
| А. Одонтогенные воспалительные заболевания | Б. Осложнения одонтогенных воспалительных заболеваний |
| I. Челюстей: | |
| 1. Периодонтит (острый, хронический, обострившийся) | 1. Флебиты, тромбофлебиты, тромбозы синусов головного мозга |
| 2. Периостит (острый, хронический, обострившийся) | |
| З. Остеомиелит (острый, хронический, обострившийся) | 2. Медиастинит |
| 4. Альвеолит (острый и хронический) | 3. Сепсис (острый и хронический) |
| 5. Гайморит (острый, хронический, обострившийся) | 4. Прочие осложнения: - менингит - пневмония, - абсцесс мозга и др. |
| II. Мягких тканей: | |
| 1. Лимфаденит (острый и хронический) | |
| 2. Воспалительный инфильтрат | |
| З. Абсцессы | |
| 4. Флегмоны | |
| 5. Подкожная гранулема лица | |
| 6. Перикоронарит (неосложненный и осложненные формы) |
Серозный (ограниченный и разлитой)
Гнойный (ограниченный и разлитой)
Гранулирующий
Гранулематозный
Фиброзный
Уь таблетки каждого, 3 раза в день. Такое сочетание препаратов дает противовоспалительный, десенсибилизирующий и обезболивающий эффект. У ослабленных пациентов, отягощенных другими заболеваниями, особенно сердечно-сосудистой системы, соединительной ткани, болезнями почек проводят лечение антибиотиками — эритромицином, канамицином, олететрином (по 250 000 ЕД 4—6 раз в сутки), линкомицином, индометаци-ном, вольтареном (по 0,25 г) 3—4 раза в сутки. После удаления зуба при остром периодонтите, чтобы приостановить развитие воспалительных явлений, целесообразно применять холод (пузырь со льдом на область мягких тканей соответственно зубу в течение 1—2—3 ч). Далее назначают теплые полоскания, соллюкс, а при стихании воспалительных явлений — другие физические методы лечения: УВЧ, флюктуоризацию, электрофорез димедрола, кальция хлорида, протеолитических ферментов, воздействие гелий-неонового и инфракрасного лазера.
27. Хирургические методы лечения хронических периодонтитов.
Хирургическое лечение хронического периодонтита заключается в удалении зуба, реплантации, трансплантации, имплантации, резекции верхушки корня зуба и иногда гемисекции, ампутации корня зуба.
После удаления зуба при гранулирующем и гранулематозном периодонтите следует тщательно выскоблить грануляционные разрастания или гранулемы. Для профилактики атрофии кости альвеолу заполняют биоматериалом, мобилизуют прилежащие мягкие ткани и рану зашивают наглухо. При наличии свищевого хода на десне необходимы его ревизия и выскабливание грануляции по всей его протяженности.
Реплантация зуба — возвращение в лунку удаленного зуба. Операцию проводят при безуспешности или невозможности консервативной терапии, нежелательности удаления зуба (В.А.Козлов). Различают витальную и девитальную реплантацию. При витальной реплантации сохраняют пульпу. Девитальная имплантация заключается в удалении зуба, выскабливании патологических тканей из альвеолы и с поверхности корня.
Имплантация зуба относится также к аллотрансплантации или эксплантации. При удалении зуба ее называют немедленной имплантацией. Операция перспективна и в настоящее время ее часто применяют, хотя общепризнанной является имплантация через 4—6 мес после удаления зуба.
Гемисекция корня зуба — это резекция и удаление части коронки вместе с одним из корней, имеющим патологический очаг у верхушки. Операцию производят у первых и вторых больших коренных зубов на верхней и нижней челюстях. Гемисекция показана при резорбции кости межкорневой перегородки, перфорации одного из корней или наличия у него глубокого внутрикостного кармана.
Ампутацию корня зуба производят, предварительно отделив его у места бифуркации. Удаляют чаще всего один из щечных корней верхних больших коренных зубов, реже — корень нижних моляров. После гемисекции и ампутации функция оставшегося корня или корней невелика, и только при небольшой нагрузке они могут сохраняться в течение нескольких лет
Коронарорадикулярную сепарацию проводят в области больших коренных зубов при патологическом очаге в области бифуркации или трифуркации корней. Зуб рассекают на две части и осуществляют некротомию. Каждый сегмент зуба покрывают спаянными коронками, восстанавливая его функцию.
Резекция верхушки корня зуба показана, когда невозможно устранить хронический воспалительный процесс в периодонте консервативными методами лечения, а также в тех случаях, когда канал зуба закрыт застрявшим в нем инородным телом (головка бора, отломок пульпэкстрактора и др.), препятствующим дальнейшему лечению периодонтита. Кроме того, она эффективна при перфорации стенки корня в верхушечном отделе, недостаточном выполнении канала твердеющим пломбировочным материалом, а также чрезмерном выведении его за верхушки.
28. Показания к удалению зуба при хроническом периодонтите.
Показания к удалению зубов
1) непроходимые, искривленные корневые каналы;
2) осложнения в результате эндодонтического лечения;
3) наличия в отдаленные сроки после лечения зуба, в том числе, пломбирования корневого канала, свищевого хода, неполноценной регенерации костной ткани в области периапикального очага;
4) значительно разрушенная коронка зуба;
5) резкая подвижность зубов.
29. Показания и техника операции – резекция верхушки корня зуба.
Резекция верхушки корня зуба показана, когда невозможно устранить хронический воспалительный процесс в периодонте консервативными методами лечения, а также в тех случаях, когда канал зуба закрыт застрявшим в нем инородным телом (головка бора, отломок пульпэкстрактора и др.), препятствующим дальнейшему лечению периодонтита. Кроме того, она эффективна при перфорации стенки корня в верхушечном отделе, недостаточном выполнении канала твердеющим пломбировочным материалом, а также чрезмерном выведении его за верхушку.
Показаниями к резекции верхушки корня являются также отсутствие регресса околокорневого патологического очага, наличие свищевого хода после правильно проведенного эндодонтического лечения. В основном выполняют резекцию верхушки корня резцов и клыка, а также малых коренных зубов на нижней челюсти, реже — на верхней. В последние годы показания к этой операции расширены, и ее успешно осуществляют в области малых и больших коренных зубов.
Методика операции. Операцию проводят под проводниковой и инфильтрационной анестезией. В области наружной поверхности альвеолярного отростка делают дугообразный, линейный, углообразный или трапециевидный разрез с таким расчетом, чтобы при зашивании раны линия разреза не проходила на уровне трепанационного отверстия, а лоскут перекрывал его своими краями.
Отделив от кости с помощью распатора слизисто-надкостничный лоскут, его оттягивают по направлению к переходной складке тупым или острым зубным крючком. Нередко участок передней стенки зубной альвеолы в области хронического околоверхушечного очага бывает изменен. Часто наблюдают порозность наружной компактной пластинки, проявляющуюся в увеличении количества и размеров имеющихся здесь мелких отверстий.
Иногда наружная стенка лунки бывает узурирована, а околоверхушечный очаг в области образовавшегося костного дефекта спаян с надкостницей. На этом участке отделять слизисто-надкостничный лоскут следует с помощью скальпеля, осторожно рассекая спаянные ткани.
Трепанацию наружной стенки зубной альвеолы производят крупными шаровидными, а также фиссурными борами. Ими же расширяют до необходимых размеров имеющуюся в некоторых случаях узуру стенки зубной альвеолы.
Переднюю стенку можно трепанировать и удалять в необходимых пределах плоским долотом, снимая тонкими слоями ткань до обнажения передней поверхности верхушечной части корня, после чего расширяют отверстие в стенке альвеолярного отростка с помощью желобоватого долота.
Обнажив таким путем окруженную грануляционной тканью верхушку корня, приступают к его удалению. Корневую верхушку следует спиливать фиссурным бором или торцовой фрезом. Нежелательно отсечение верхушки корня долотом, так как нередко бывают косые отломы участков корня зуба. Отделенную верхушку корня вместе с гранулемой удаляют ложкой или пинцетом или после удаления верхушки зуба выскабливают из полости грануляции и участки размягченной кости. Если при этом обнаруживают, что культя немного выступает в просвет полости и препятствует тщательному выскабливанию расположенного позади него участка кости, то ее сглаживают фрезой или крупным шаровидным бором, одновременно обрабатывая ими края костной раны.
Слизисто-надкостничный лоскут укладывают на место и фиксируют узловыми швами.
Иногда во время операции при осмотре поперечного среза культи корня обнаруживают, что в канале зуба нет пломбировочного материала, или устанавливают невозможность пломбирования канала из-за нахождения в нем металлического штифта, застрявшего кусочка бора и др. В таких случаях после удаления верхушки корня канал зуба пломбируют ретроградно. Для этого, сошлифовав фрезой несколько наискось культю корня, небольшим шаровидным бором расширяют просвет канала, затем обратно-конусовидным бором формируют в культе полость, выполняют ее серебряной амальгамой, стеклоиномерным цементом, вводя небольшими порциями и конденсируя инструментом, тут же удаляя ее избытки. Культю корня и канал покрывают клеем БФ и фуропластом, а также гуттаперчевым штифтом, биоматериалами — остим-100, гидроксилапатитом, пастой, содержащей гидроксиапол, аналогичными гелями.
При кровоточивости стенок костной раны осторожно промокают кровь марлевым шариком или заполняют кровоостанавливающей губкой, тщательно следя за тем, чтобы амальгама, пластмасса, цемент не попали на поверхность кости, так как это осложняет заживление раны.
В тех случаях, когда обильное выделение экссудата из канала зуба препятствует его пломбированию, рекомендуют трепанировать стенку зубной альвеолы, резецировать верхушку корня, а затем, плотно затампонировав костную рану, закончить обработку канала и запломбировать его цементом, металлическим или гуттаперчевым штифтом с цементом. Для наилучшей фиксации зуба можно использовать эндодонто-эндооссальный имплантат или стабилизатор. Один конец его плотно фиксируют в резецированном канале зуба, другой — в стенке кости, противостоящей резецированному корню.
После этого, осмотрев культю корня и убедившись в хорошем выполнении просвета канала пломбировочным материалом, кладут на место слизисто-надкостничный лоскут и по линии разреза накладывают 3—4 узловых шва из кетгута или полиамидной нити.
Во избежание образования послеоперационной гематомы больному накладывают на губу соответственно области операции пузырь со льдом на 2—3 ч и давящую повязку на 10—12 ч.
Имеется ряд особенностей при операции резекции верхушки корня у отдельных зубов. При резекции клыков на верхней и нижней челюсти рарез делают ниже и соответственно выше свода преддверия рта во избежание ранения развитой сети сосудов, расположенных там. При резекции верхнего первого малого коренного зуба надо до операции знать количество каналов (визуально при пломбировании их по рентгенограмме). Если обнаружили только один, то следует резецировать межкорневую перегородку и далее — второй корень. При резекции верхнего первого, особенно второго малого коренного зуба, следует помнить о возможности прободения верхнечелюстной пазухи и проталкивания туда грануляционных разрастаний или верхушки зуба. Необходимо также иметь в виду возможность перфорации костной стенки твердого неба.
У верхнего первого моляра резецируют только щечные корни, и, если консервативное лечение в области небного корня безуспешно, апексэкто-мию производят со стороны неба.
Во избежание повреждения подбородочного нерва слизисто-надкостничный лоскут нужно отсепарировать настолько, чтобы стали видны подбородочное отверстие и выходящий из него сосу

