ВУЗ: Не указан
Категория: Не указан
Дисциплина: Не указана
Добавлен: 16.03.2024
Просмотров: 151
Скачиваний: 0
ВНИМАНИЕ! Если данный файл нарушает Ваши авторские права, то обязательно сообщите нам.
Схема. Патогенез острой асфиксии новорожденных, не осложненной хронической антенатальной гипоксией
Диагностика
Асфиксию диагностируют на основании клинических данных, а также динамики основных клинико-лабораторных параметров (патологический ацидоз, гиповолемия из-за антенатальной ангиопатии и выхода жидкости в межклеточное пространство, анемия, медленное повышение напряжения кислорода в крови, pH и также медленное снижение показателя ВЕ, гиперкапнии).
Все дети, родившиеся с кардиореспираторной депрессией и в асфиксии, подлежат мониторному наблюдению.
Про пренатальную диагностику не знаю, так как острая асфиксия развивается только в интранатальном периоде.

________________________________________________________________________________
12. ОСТРАЯ АСФИКСИЯ НОВОРОЖДЕННОГО. КЛИНИКА И ДИАГНОСТИКА. ТЕЧЕНИЕ. ПРИНЦИПЫ ЛЕЧЕНИЯ.
________________________________________________________________________________
Асфиксия новорожденного - резкое снижение газообмена в легких ребенка после рождения, т. е. удушье - неспособность дышать при наличии других признаков живорожденности. Типичные биохимические проявления асфиксии - гипоксемия, гиперкапния и патологический ацидоз. Термин «асфиксия новорожденного» - самый неточный из используемых в неонато-логии, хотя бы потому, что в переводе с греческого означает «беспульсие», а дети без пульса обычно - мертворожденные.
Асфиксия острая - асфиксия новорожденного, причиной которой являются лишь интранатальные факторы.
Клиника и диагностика
По степени тяжести выделяют:
а) Асфиксия средней степени тяжести - Апгар в 1-ю минуту жизни 4-6 баллов,через 5 минут 8-10 баллов.
б) Асфиксия тяжелеой степени: Апгар в 1-ю минуту жизни 0-3 балла, к 5-й минуте6-7 баллов.
Асфиксия диагностируется в первую минуту жизни новорожденного с учетом наличия, частоты и адекватности дыхания, показателей сердцебиения, мышечного тонуса, рефлекторной возбудимости, окраски кожи.
Кроме внешнего осмотра и оценки тяжести состояния новорожденного по шкале Апгар, диагноз асфиксии подтверждается исследованием кислотно-основного состояния крови. Методы неврологического обследования и УЗИ головного мозга (ультрасонография) направлены на дифференцирование гипоксического и травматического повреждения ЦНС (обширных субдуральных,субарахноидальных, внутрижелудочковых кровоизлияний и др.). Для новорожденных с гипоксическим поражением ЦНС характерно отсутствие очаговой симптоматики и повышенная нервно-рефлекторная возбудимость (притяжелой асфиксии - угнетение ЦНС).
На первом году жизни у детей, родившихся в асфиксии, нередко отмечаются синдромы гипер- и гиповозбудимости, гипертензионно-гидроцефальная или судорожная перинатальная энцефалопатия, диэнцефальные (гипоталамические)нарушения. У части детей возможен летальный исход от последствий асфиксии.
Признаки легкой степени асфиксии младенца:
-
первый вдох на первой минуте жизни; -
у ребенка снижен мышечный тонус; -
имеется синюшность носогубного треугольника; -
у малыша ослабленное дыхание.
Признаки средней степени:
-
ослабленное дыхание; -
слабый крик; -
сниженный тонус мышц; -
пульсация сосудов пуповины.
У тяжелой асфиксии следующие признаки:
-
ребенок не закричал; -
у него нерегулярное дыхание; -
выраженная брадикардия; -
атония мышц; -
бледность кожных покровов; -
развитие надпочечниковой недостаточности; -
отсутствие пульсации сосудов пуповины
Течение
Для детей, рожденных в асфиксии и перенесших хроническую внутриутробную гипоксию, характерны следующие особенности:
-
более выраженные при рождении и длительно держащиеся нарушения КОС и гемодинамики (патологический ацидоз, гиповолемия из-за антенатальной ангиопатии и выхода жидкости в межклеточное пространство, анемия, медленное повышение напряжения кислорода в крови, pH и также медленное снижение показателя ВЕ, гиперкапнии); -
высокая частота дефицитного геморрагического синдрома как следствие гиповитаминоза K, так и низкой белковосинтетической функции печени, повышенной проницаемости сосудистой стенки, угнетения функциональной активности тромбоцитов, тромбоцитопении; -
склонность к более частому развитию и большей тяжести легочных поражений из-за аспирации мекония, персистирующей фетальной циркуляции (легочной гипертензии), состояний, связанных с воспалительными процессами в легких, вторичным дефицитом сурфактанта; -
нередко имеющие место метаболические нарушения и осложнения (гипогликемия, гипомагниемия, гипокальциемия и др.), повышенная чувствительность к кислородотерапии с большей частотой ее осложнений; -
большая частота родового травматизма; -
выраженная тяжесть и длительность неврологических расстройств как из-за антенатальной энцефалопатии, так и из-за вышеперечисленных особенностей; при этом у таких детей часты не только кровоизлияния в головной и спинной мозг, но и отек мозга при среднетяжелой асфиксии, развитие гипертензионно-гидроцефального синдрома, а также синдрома вялости, апатии, гиподинамии; -
более редкое развитие ранней выраженной олигурии и большая чувствительность к диуретикам; -
гораздо более частое сочетание с внутриутробными инфекциями с их перинатальной генерализацией и высокая частота приобретенных, как ранних, так и поздних, бактериальных осложнений; -
большая частота отдаленных последствий, в частности энцефалопатий разной степени и характера выраженности.
Таким образом, суммируя все данные, можно говорить о часто осложненном течении постасфиксического периода у детей, перенесших хроническую антенатальную внутриутробную гипоксию. Отсюда крайняя важность тщательного врачебного наблюдения за этими детьми с использованием обязательного лабораторного и инструментального обследования основных параметров их жизнедеятельности.
Принципы лечения
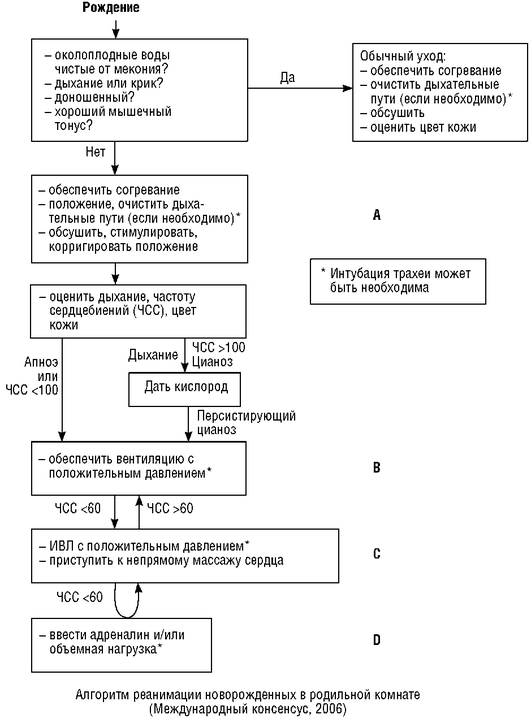
Асфиксия новорожденных - терминальное состояние, выведение из которого требует использования общепринятых реанимационных принципов, сформулированных П. Сафаром (1980) как ABC-реанимация, где:
A - airway - освобождение и поддержание свободной проходимости воздухоносных путей;
B - breath - дыхание, обеспечение вентиляции - искусственной (ИВЛ) или вспомогательной (ВВЛ);
C - cordial, circulation - восстановление или поддержание сердечной деятельности и гемодинамики.
Однако у новорожденных имеется ряд особенностей оказания реанимационного пособия в родильном зале, обусловленных как своеобразием реактивности организма этого периода жизни человека, так и тем, что подготовка к реанимации должна быть более активной и длительной, чем даже сам процесс оживления ребенка.
Основные принципы оказания первичной помощи новорожденному при асфиксии и кардиореспираторной депрессии можно сформулировать так:
1) плановость, превентивность реанимационного пособия, что обеспечивается:
-
готовностью персонала; -
готовностью места и оборудования; -
готовностью медикаментов;
2) «температурная защита» новорожденного;
3) не ожидать оценки по Апгар и оказывать реанимационное пособие уже на первой минуте жизни;
4) ABCD-реанимация, терапия «шаг за шагом» с обязательной обратной связью и оценкой эффективности каждого шага (D - drugs, применение медикаментов и «расширителей объема»);
5) асептика при проведении всех мероприятий;
6) неврологическая направленность;
7) стремление минимизировать медикаментозную терапию, избежать поли-прагмазии, применять препараты с очевидным клиническим эффектом;
8) осторожное отношение к инфузионной терапии с медленным струйным введением растворов только при наличии специальных показаний (положительный симптом «белого пятна» и другие признаки гиповолемии, шок), а рутинное проведение инфузионной терапии только капельное или при помощи инфузионных насосов, равномерное в течение суток;
9) стремление как можно раньше начать энтеральное питание и ограничение по возможности периода полного парентерального питания; ребенок никогда не должен голодать или испытывать жажду, быть обезвожен;
10) мониторное наблюдение в постасфиктическом периоде (клиническое, аппаратное, лабораторное).

________________________________________________________________________________
13. ГИПОГЛИКЕМИЯ НОВОРОЖДЕННОГО. КЛИНИКА, ДИАГНОСТИКА, КОРРЕКЦИЯ.
________________________________________________________________________________
Критерием гипогликемии у новорожденных считается уровень глюкозы менее 2,6 ммоль/л в любые сутки жизни.
Факторы риска развития гипогликемии у новорожденных:
1. сахарный и гестационный диабет у матери;
2. нарушение толерантности к глюкозе;
3. преэклампсия, гипертоническая болезнь;
4. применение наркотиков;
5. β-блокаторов, оральных сахаропонижающих препаратов;
6. инфузия глюкозы во время родов и т.д.
Клиническая классификация неонатальных гипогликемий
1. Ранняя неонатальная гипогликемия (первые 6-12 часовжизни).
Группа риска:
-
дети с ЗВУР; -
от матерей с сахарным диабетом; -
тяжелой ГБН или асфиксией.
2. Классическая транзиторная гипогликемия (12-48 часов жизни).
Группа риска:
-
недоношенные; -
дети с ЗВУР; -
близнецы; -
новорожденные с полицитемией.
3. Вторичная гипогликемия (независимо от возраста).
Группа риска:
-
сепсис; -
нарушения температурного режима; -
внезапное прекращение инфузий глюкозы; -
кровоизлияния в надпочечники; -
поражения нервной системы, у детей, матери которых перед родами принимали антидиабетические препараты, глюкокортикоиды, салицилаты.
4. Персистирующая гипогликемия (после 7 суток жизни)
Клиника:
-
первыми чаще появляются симптомы со стороны глаз (плавающие круговые движения глазных яблок, нистагм, снижение тонуса глазных мышц и исчезновение окулоцефальногорефлекса); -
слабый высокочастотный пронзительный неэмоциональный крик, -
исчезновение коммуникабельности, слабость, срыгивания,анорексия; -
вялость, бедность движений или тремор, подергивания,повышенная возбудимость, раздражительность, повышенный рефлекс Моро;
К менее частым клиническим симптомам при гипогликемии относят:
-
jitteriness (ритмический тремор постоянной амплитудывокруг фиксированной оси), часто сочетающийся с повышением мышечного тонуса и периостальных рефлексов и стойкими рефлексами новорожденных); -
судороги; -
апноэ; -
периоральный, общий или акроцианоз; -
нестабильность температуры тела; -
кому; -
тахикардию, тахипноэ; -
артериальную гипотензию; -
повышенное потоотделение; -
бледность кожных покровов.
Диагностика
Общепринятым мнением является, что у детей из групп риска первое определение глюкозы в крови должно быть сделано через 30 минут после рождения, а далее каждые 3 часа в течение первых двух суток. В последующие трое суток каждые 6 часов, а начиная с 5 суток жизни – 2 раза в сутки. Связано это с тем, что чаще всего низкие концентрации глюкозы наблюдаются в первые 3 суток.
Лечение
Парентеральное введение растворов глюкозы начинают при ее концентрации в крови менее 2,6ммоль/л при доказанном усваивании физиологического объема энтеральной нагрузки соответственно возрасту.
