ВУЗ: Не указан
Категория: Не указан
Дисциплина: Не указана
Добавлен: 04.05.2024
Просмотров: 160
Скачиваний: 1
ВНИМАНИЕ! Если данный файл нарушает Ваши авторские права, то обязательно сообщите нам.
Техника проводниковой анестезии
• Необходимо точно знать место укола и целевой пункт для каждого вида проводниковой анестезии
• Избирая метод и путь проводникового обезболивания, следует отдать предпочтение предусматривающему минимум движений иглой по кости и в мышцах. Если избежать этого невозможно, при движении по кости срез на кончике иглы должен располагаться к кости и вдоль нее, а раствор анестетика следует вводить перед движением иглы
• При проведении проводниковой анестезии часть иглы (0,5-1 см) всегда должна оставаться извне: это позволит беспрепятственно удалить ее в случае отлома в месте соединения с канюлей
• Обезболивающий раствор нужно вводить достаточно близко к целевому пункту, что обеспечит быстрое наступление обезболивания
• Обезболивающий раствор следует вводить медленно, чтобы предотвратить чрезмерное давление на ткани
Целевые пункты проводниковых анестезий
• Отверстия и связанные с ними виды периферической ПА
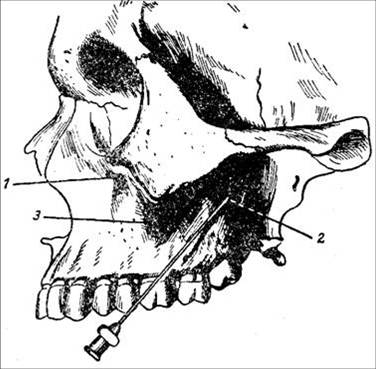
1. Задние верхнелуночковые отверстия, находящиеся на верхнечелюстном бугре, - целевой пункт туберальной ПА
2. Подглазничное отверстие на лицевой поверхности верхней челюсти – целевой пункт инфраорбитальной ПА
3. Большое небное отверстие в задней части неба – целевой пункт палатинальной ПА
4. Резцовое отверстие в передней части неба – целевой пункт резцовой ПА
Проводниковое обезболивание
• Это метод обезболивания, при котором анестетик подводится к нервному волокну и осуществляет его блокаду.
• Делится на:
- Центральную проводниковую анестезию
- Периферическую проводниковую анестезию
ПЕРИФЕРИЧЕСКИЕ ПРОВОДНИКОВЫЕ АНЕСТЕЗИИ
Туберальная ПА
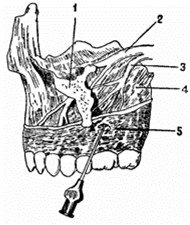
На задней поверхности верхней челюсти, на ее выпуклой части, находится от двух до трех маленьких отверстий, через которые вступают задние верхнелуночковые нервы. Они принимают участие в образовании задней части верхнего зубного сплетения и иннервируют заднюю часть альвеолярного отростка, сидящие в нем три моляра и соответствующую часть наружной слизистой оболочки этого отростка и слизистой оболочки гайморовой полости.
Целевой пункт–верхние зубы и луночковый край верхней челюсти. Расстояние от щечной стенки луночки верхнего зуба мудрости до задних верхнелуночковых отверстий равняется 2-2,5 см.
Зона обезболивания - распространяется на верхние моляры и соответствующий участок слизистой оболочки альвеолярного отростка со стороны преддверия полости рта.
Туберальная проводниковая анестезия
Внутриротовой метод
Недостатки внутриротового метода туберальной ПА
Инфраорбитальная проводниковая анестезия
При проведении этой анестезии блокируются периферические ветви подглазничного нерва в одноименном канале тела верхней челюсти. Передние и средние верхние альвеолярные нервы образуют большую часть верхнего зубного сплетения, от которого отходят веточки к зубам, десне, надкостнице и кости. Периферическая часть подглазничного нерва, выступающая из подглазничного отверстия, на передней поверхности верхней челюсти разветвляется в виде «малой гусиной лапки» и иннервирует нижнее веко, крыло и боковую поверхность спинки носа, верхнюю губу, слизистую оболочки альвеолярного отростка и часть щеки.
Инфраорбитальная проводниковая анестезия
Внутриротовой метод
Осложнения
Зона распространения анестезии
1. Обезболивается область от середины верхнего центрального резца до середины верхнего
второго премоляра с губо-щечной стороны, включая соответствующий участок верхней челюсти и зубы.
2. Также обезболиваются нижнее веко (кроме латеральной части), боковая сторона носа (кроме спинки и кончика), половина верхней губы и передняя часть щеки.
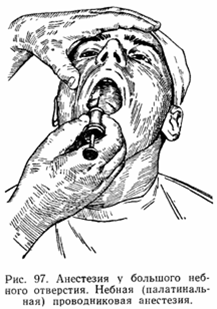
Палатинальная анестезия
Большой небный нерв, являющийся ветвью крылонёбного ганглия выходит через большое небное отверстие, где от него отходят конечные ветви к слизистой оболочке твердого и мягкого нёба, альвеолярного отростка с нёбной стороны
Техника палатинальной анестезии
Осложнения
Зона распространения анестезии
Область анестезии имеет форму треугольника, вершина которого находится у резцового отверстия, одна сторона – на зубном ряду (от клыка до зуба мудрости включительно), другая – на серединном небном шве, третья – проходит по задней части неба.
Значение палатинальной анестезии
Плексуальная ПА
• Необходимо точно знать место укола и целевой пункт для каждого вида проводниковой анестезии
• Избирая метод и путь проводникового обезболивания, следует отдать предпочтение предусматривающему минимум движений иглой по кости и в мышцах. Если избежать этого невозможно, при движении по кости срез на кончике иглы должен располагаться к кости и вдоль нее, а раствор анестетика следует вводить перед движением иглы
• При проведении проводниковой анестезии часть иглы (0,5-1 см) всегда должна оставаться извне: это позволит беспрепятственно удалить ее в случае отлома в месте соединения с канюлей
• Обезболивающий раствор нужно вводить достаточно близко к целевому пункту, что обеспечит быстрое наступление обезболивания
• Обезболивающий раствор следует вводить медленно, чтобы предотвратить чрезмерное давление на ткани
Целевые пункты проводниковых анестезий
• Отверстия и связанные с ними виды периферической ПА
1. Задние верхнелуночковые отверстия, находящиеся на верхнечелюстном бугре, - целевой пункт туберальной ПА
2. Подглазничное отверстие на лицевой поверхности верхней челюсти – целевой пункт инфраорбитальной ПА
3. Большое небное отверстие в задней части неба – целевой пункт палатинальной ПА
4. Резцовое отверстие в передней части неба – целевой пункт резцовой ПА
Проводниковое обезболивание
• Это метод обезболивания, при котором анестетик подводится к нервному волокну и осуществляет его блокаду.
• Делится на:
- Центральную проводниковую анестезию
- Периферическую проводниковую анестезию
ПЕРИФЕРИЧЕСКИЕ ПРОВОДНИКОВЫЕ АНЕСТЕЗИИ
Туберальная ПА
На задней поверхности верхней челюсти, на ее выпуклой части, находится от двух до трех маленьких отверстий, через которые вступают задние верхнелуночковые нервы. Они принимают участие в образовании задней части верхнего зубного сплетения и иннервируют заднюю часть альвеолярного отростка, сидящие в нем три моляра и соответствующую часть наружной слизистой оболочки этого отростка и слизистой оболочки гайморовой полости.
Целевой пункт–верхние зубы и луночковый край верхней челюсти. Расстояние от щечной стенки луночки верхнего зуба мудрости до задних верхнелуночковых отверстий равняется 2-2,5 см.
Зона обезболивания - распространяется на верхние моляры и соответствующий участок слизистой оболочки альвеолярного отростка со стороны преддверия полости рта.
Туберальная проводниковая анестезия
Внутриротовой метод
-
При полузакрытом рте больного щеку отодвигают ротовым зеркалом. Затем нащупывают скуло-альвеолярный гребень, и позади него, над вторым моляром, немного ниже переходной складки, вкалывают иглу диаметром в 0,75-0,8 мм и длиной 4,5-5 см. При этом направляют шприц насколько позволяет щека поперечно кости, поворачивая его так, чтобы игла шла по направлению вверх, назад и внутрь, все время вплотную у кости. Таким образом, держась у кости, продвигают иглу на 2,5 см от места укола и там вводят 1,5-2 мл обезболивающего раствора, послечего 10-15 минут ждут наступления полной анестезии


Недостатки внутриротового метода туберальной ПА
-
Существенным недостатком этого способа является реальная опасность повреждения венозного крыловидного сплетения и почти неизбежное повреждение сосудов, сопровождающих верхние задние альвеолярные нервы, что приводит к образованию гематом. Кроме того, при периостите, исходящем от верхних моляров, данный метод противопоказан, так как инъекционная игла проходит через гнойный воспалительный процесс и введение анестезирующего раствора способствует распространению воспалительного процесса.
Инфраорбитальная проводниковая анестезия
При проведении этой анестезии блокируются периферические ветви подглазничного нерва в одноименном канале тела верхней челюсти. Передние и средние верхние альвеолярные нервы образуют большую часть верхнего зубного сплетения, от которого отходят веточки к зубам, десне, надкостнице и кости. Периферическая часть подглазничного нерва, выступающая из подглазничного отверстия, на передней поверхности верхней челюсти разветвляется в виде «малой гусиной лапки» и иннервирует нижнее веко, крыло и боковую поверхность спинки носа, верхнюю губу, слизистую оболочки альвеолярного отростка и часть щеки.
-
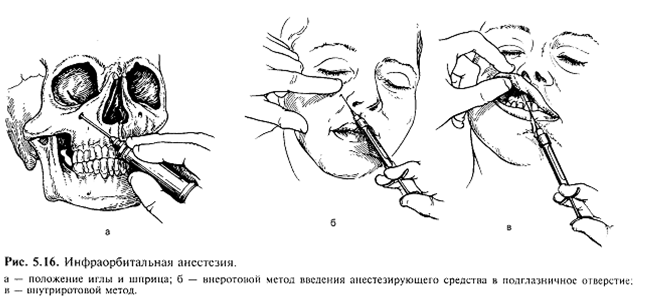
Целевой пункт – подглазничное отверстие, которое находится по середине нижнеглазничного края и отступя от верхней его границы на 4-8 мм или расстояние от альвеолярного края до подглазничного отверстия приблизительно равно 3,5 см. Местонахождения данного отверстия определяется по линии, проведенной, через второй премоляр и подбородочное отверстие, или по линии, проведенной через зрачок глаза, смотрящего строго вперед. У детей эти расстояния изменяются, т.к. размеры верхней челюсти меньше, чем у взрослого. -
Направление канала – вверх кзади и кнаружи
Инфраорбитальная проводниковая анестезия
Внутриротовой метод
-
1. Место вкола должно быть между верхними центральными и боковыми резцами соответствующей стороны -
2. Губу нужно поднять побольше -
3. Укол нужно делать выше – у свода преддверия, и не слишком близко к альвеолярному отростку
-
Средний палец левой руки кладется на кожу лица в проекции подглазничного отверстия, верхняя губа соответствующей стороны оттягивается вверх и вперед указательным и большим пальцами левой рука, а инъекция и справа и слева проводится правой рукой. Длинную (4,5-5см) иглу вкалывают в ткани на уровне между корнями верхних центрального и бокового резцов в переходную складку так, чтобы укол приходился в мягких тканях почти на 1 см вдали от кости. Затем поворачивают иглу по направлению к подглазничному отверстию, продвигают ее медленно до костного участка, на котором держат фиксирующий место целевого пункта третий палец, и там выпускают (под контролем пальца) небольшое количество обезболивающего раствора (около 0,5 мл). Продолжая выпускать по чуть-чуть раствор, продвигают иглу на 8-10 мм в глубь канала и тогда вводят 0,5 мл р-ра. По истечении 2-3 минут наступает анестезия.

Осложнения
-
Ранение сосудов, находящихся в области продвижения иглы -
Попадание иглы в глазницу -
Парез мышечных нервов глаза -
Попадание раствора в глазницу -
Побледнение участка кожи лица
Зона распространения анестезии
1. Обезболивается область от середины верхнего центрального резца до середины верхнего
второго премоляра с губо-щечной стороны, включая соответствующий участок верхней челюсти и зубы.
2. Также обезболиваются нижнее веко (кроме латеральной части), боковая сторона носа (кроме спинки и кончика), половина верхней губы и передняя часть щеки.
Палатинальная анестезия
Большой небный нерв, являющийся ветвью крылонёбного ганглия выходит через большое небное отверстие, где от него отходят конечные ветви к слизистой оболочке твердого и мягкого нёба, альвеолярного отростка с нёбной стороны
-
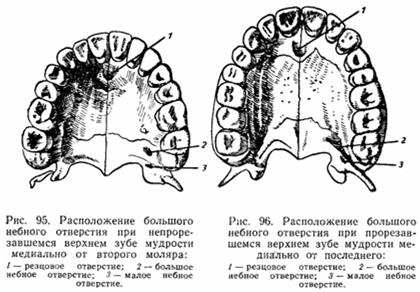
Местонахождение большого нёбного отверстия определяют несколькими путями: -
Оно располагается медиальнее середины лунки крайнего верхнего моляра -
Большое небное отверстие находится на расстоянии около 5 мм кпереди от заднего края твердого неба -
В качестве ориентировочного пункта можно использовать границу между твердым (цвет – бледный) и мягким небом (темно-красного цвета) -
Смазывают область слизистой оболочки над нёбным отверстием 3% спиртовым раствором йода. Местонахождение устья канала окрашивается в темно-коричневый цвет

Техника палатинальной анестезии
-
Больной с приподнятой головой, фиксированной на подголовнике, широко открывает рот. Определяют место большого небного отверстия и приблизительно на 10 мм впереди него делают укол. Продвигают иглу косо спереди назад и снизу вверх до соприкосновения с костью, выпускают 1/3 мл обезболивающего раствора, после чего наступает анестезия.

Осложнения
-
Парез мягкого неба -
Ранение сосудов -
Появление ишемических участков кожи лица
Зона распространения анестезии
Область анестезии имеет форму треугольника, вершина которого находится у резцового отверстия, одна сторона – на зубном ряду (от клыка до зуба мудрости включительно), другая – на серединном небном шве, третья – проходит по задней части неба.
Значение палатинальной анестезии
-
Слизистую оболочку неба не следует обильно инфильтрировать. При небной анестезии достаточно выпустить 0,2-0,3 мл анестетика -
При наличии гнойно-воспалительного очага в области неба на уровне того или другого зуба в зоне иннервации переднего небного нерва можно обезболить пораженный участок посредством небной анестезии, инъецируя р-р в здоровый участок -
При небной анестезии нет необходимости всегда выпускать анестетик обязательно в месте целевого пункта -
Овладение техникой небной анестезии обеспечивает возможность успешного пользования небным путем крыло-небной анестезии
Плексуальная ПА
-
Верхнее зубное сплетение образовано передними, средними и задними луночковыми нервами и расположено в толще альвеолярного отростка над верхушками корней зубов. -
Вкол иглы делают в подвижную часть слизистой оболочки переходной складки до кости над проекцией верхушки бокового резца или клыка, первого или второго премоляра, реже моляров. Можно делать вкол иглой и в участок слизистой оболочки по переходной складке. -
При обезболивании верхнего зубного сплетения анестетик необходимо выпускать из шприца медленно под минимальным давлением. Это предохраняет от разрыва подлежащих тканей, который сопровождается постинъекционными болями.

