ВУЗ: Не указан
Категория: Не указан
Дисциплина: Не указана
Добавлен: 04.05.2024
Просмотров: 161
Скачиваний: 1
ВНИМАНИЕ! Если данный файл нарушает Ваши авторские права, то обязательно сообщите нам.
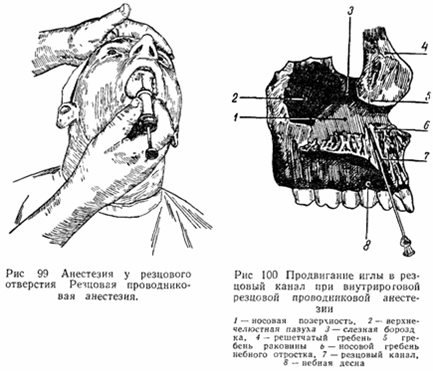
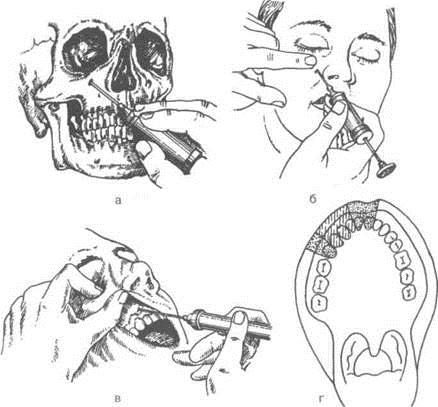
Проводниковая анестезия носо-небного нерва
у резцового отверстия
-
Носо-небный нерв, один из носовых нервов перегородки носа, начинается у основно-небного узла, проходит вдоль перегородки носа косо и медиально вперед и вступает с обеих сторон перегородки носа в резцовые каналы. -
Местонахождение резцового отверстия:
-
Расстояние от места соприкосновение верхних центральных резцов равно около 10 мм, а от альвеолярного края между верхними центральными резцами – 8мм -
На месте пересечения линий одна из которых является линией срединного небного шва, а другая – линия, соединяющая дистальные края обоих верхних клыков -
Над небольшим возвышением слизистой оболочки, которое называется резцовым сосочком – бугорок на слизистой оболочке неба, расположенной позади медиальных резцов, соответственно отверстию резцового канала
Внутриротовой метод
-
Направление иглы – косое, спереди назад, снизу вверх -
Местом укола должен служить пункт, лежащий впереди резцового отверстия на 3-5 мм. Это место укола удобно тем, что здесь, впереди резцового отверстия находится постоянное возвышение (резцовый сосочек), указывающее место укола. -
Т.к. резцовый сосочек богат нервными окончаниями и анестезия в эту область весьма болезненна, рекомендуется смазать его несколько раз 3% р-ром дикаина. -
Иглу вкалывают у основания резцового сосочка и выпускают не более 0,5 мл анестетика. При продвижении иглы в резцовый канал на 8-10 мм наступает анестезия не только небной слизистой оболочки в области фронтальных зубов, но и в некоторой степени и самих зубов
Осложнения
-
Ранение сосудов -
Появление ишемических участков кожи -
Вхождение иглы в носовую полость
На приеме врач-хирург выполнил анестезию. При этом он при полузакрытом рте больного отодвинул щеку ротовым зеркалом. Затем нащупал скуло-альвеолярный гребень, и позади него, над вторым моляром, немного ниже переходной складки, вколол иглу и направил шприц поперечно кости, поворачивая его так, чтобы игла шла по направлению вверх
, назад и внутрь, все время вплотную у кости. Продвинул иглу на 2,5 см от места вкола и там ввел 1,5-2 мл анестетика. Какую анестезию выполнил врач?
 Резцовую
Резцовую Плексуальную
Плексуальную Туберальную+++
Туберальную+++ Палатинальную
Палатинальную Инфраорбитальную
ИнфраорбитальнуюНа приеме врач-хирург выполнил анестезию. При этом он средний палец левой руки положил на кожу лица на сантиметр ниже середины нижнего края орбиты, верхнюю губу соответствующей стороны оттянул вверх и вперед. Иглу вложил на уровне между корнями верхних центрального и бокового резцов в переходную складку. Затем продвинул иглу медленно до костного участка, над которым держал палец, и там выпустил около 0,5 мл обезболивающего раствора. Продолжая выпускать по чуть-чуть раствор, продвинул иглу на 8-10 мм в глубь и ввел 0,5 мл анестетика. Какую анестезию выполнил врач?
 Палатинальную---
Палатинальную--- Резцовую--
Резцовую-- Туберальную
Туберальную Инфраорбитальную+++
Инфраорбитальную+++ Плексуальную---
Плексуальную---На приеме врач-хирург выполнил анестезию. При этом больной с приподнятой головой, фиксированной на подголовнике, широко открыл рот. Врач сделал укол приблизительно на 10 мм впереди середины лунки крайнего верхнего моляра. Продвинул иглу косо спереди назад и снизу вверх до соприкосновения с костью, выпускают 0,5 мл анестетика. Какую анестезию выполнил врач?
 Резцовую
Резцовую Инфраорбитальную
Инфраорбитальную Плексуальную
Плексуальную Туберальную
Туберальную Палатинальную+++
Палатинальную+++Методики внеротового обезболивания в области верхней челюсти, показания и противопоказания.
Инфраорбитальная анестезия
Зона обезболивания: это верхние резцы, клыки и премоляры, альвеолярный отросток и слизистая оболочка его с вестибулярной стороны в области данных зубов, передняя поверхность верхнечелюстной кости и мягкие ткани подглазничной области (включая нижнее веко, боковую поверхность и крыло носа). Необходимо отметить, что обезболивание в зоне первого верхнего резца и второго малого коренного зуба недостаточно эффективно при проведении инфраорбитальной анестезии, в связи с наличием анастомозов с противоположной стороны и с задними верхними альвеолярными нервами
Целевой пункт: Подглазничное отверстие, которое находится на 0,5-0,75 ниже нижнего края глазницы и на 0,5 см кнутри от его середины;на 5-8 мм ниже точки пресечения нижнего края глазницы с вертикальной линией, проведённой через середину второго верхнего малого коренного зуба; С помощью пальпации по нижнему краю глазницы определяют костный выступ или желобок, соответствующий месту соединения скулового отростка верхней челюсти и скуловой кости, подглазничное отверстие находится на 5-8 мм ниже этого ориентира.
Направление канала - вверх, кзади и кнаружи.
Показания: Лечение фронтальных зубов, вмешательства на мягких тканях инфраорбитальной области, удаление фронтальных зубов верхней челюсти (при добавлении с небной стороны)
Техника проведения: Указательным пальцем левой руки фиксируют точку на коже, соответствующую проекции подглазничного отверстия к кости. Это помогает предотвратить ранение глазного яблока. Вкол иглы производят отступя от проекции отверстия на кожу вниз и кнутри на 1см. иглу продвигают по направлению к подглазничному отверстию: вверх, кзади и кнаружи. Иглу при этом необходимо погружать до кости. В области подглазничного отверстия выпускают 0,5-1 мл анестетика. Для того чтобы направить большее количество анестетика вглубь канала, пальцем надавливают на кожу в проекции входа в канал даже после выведения иглы в течение 1-2 мин. Следует отметить, что применение современных анестетиков позволяет не вводить растворы непосредственно в канал, а создавать лишь депо у входа в него. Анестезия наступает через 3-5 мин.
Осложнения:
-
Возможно ранение иглой сосудов - образование гематомы. -
При травме иглой ствола нерва развивается посттравматический неврит. -
Если конец иглы через подглазничный канал попадает в глазницу, то возникает диплопия (двоение). -
При грубом продвижении иглы может быть повреждено глазное яблоко. -
Попадание анестетика в глазницу через нижнеглазничный край вызывает отечность нижнего века. -
При попадании обезболивающего раствора в глазницу возникает анестезия мышечных нервов глаза и развивается диплопия. -
Может появляться ишемия ограниченного участка кожи.
Туберальная анестезия
Зона обезболивания: верхние моляры и соответствующий участок слизистой оболочки альвеолярного отростка со стороны преддверия полости рта, слизистая оболочка верхнечелюстной пазухи.
Целевой пункт: На задней поверхности верхнечелюстной кости, в области бугра верхней челюсти, имеются несколько отверстий, через которые выходят задние верхние альвеолярные нервы, принимающие участие в образовании верхнего зубного сплетения. Место выхода задних верхних альвеолярных ветвей находится на расстоянии 0,5 см от щечной стенки лунки верхнего зуба мудрости или на 1,5-2,0 см позади скуло-альвеолярного гребня (М.Ф. Даценко и М.В. Фетисов).
Направления канала: вверх, вовнутрь и назад.
Показания: Лечение моляров и удаление моляров, операции на костной ткани (при обезболивании с небной стороны)
Техника проведения: При проведении анестезии справа необходимо голову больного повернуть влево, а при обезболивании с левой стороны - вправо.
Справа указательный палец левой руки прощупывает переднюю поверхность скуло- альвеолярного гребня, а большой находится в области угла, который образован нижним краем скуловой кости и задней поверхностью скуло-альвеолярного гребня. Этими же пальцами растягивают кожу и прижимают мягкие ткани к верхней челюсти, позади гребня. Вкол иглы проводим с задней поверхности скуло-альвеолярного гребня и продвигаем иглу до кости, выпускаем не- много анестетика и направляем иглу вдоль поверхности верхней челюсти вверх, вовнутрь и на- зад на глубину 2-2,5 см, выпускаем анестетик.
При блокировании задних верхних альвеолярных нервов по способу П.М. Егорова (1985) врач располагается справа от больного. Вкол иглы делают под передненижний угол скуловой кости и продвигают ее под скуловую кость по прямой линии под углом 90° к франфуртской горизонтали и 45° к срединной сагиттальной плоскости (т.е. вверх, вовнутрь и назад). Игла продвигается через кожу, жировой комок Биша к бугру верхней челюсти. Через 5-10 минут после введения анестетика наступает обезболивание.
Осложнения:
-
Ранение верхнелуночковой или подглазничной артерии, что приведет к образованию гематомы. -
Ишемия кожи.
Резцовая анестезия

Зона обезболивания: включает слизистую оболочку твердого нёба в пределах резцов и клыков с обеих сторон.
Целевой пункт: Резцовое отверстие.
-
По данным С.Н. Вайсблата (1961) расстояние резцового отверстия от места соприкосновения верхних центральных резцов у взрослых и детей равно около 10 мм, а от альвеолярного края между верхними центральными резцами - 8 мм (у взрослых) и 5 мм (у детей). -
На месте пересечения линий, одна из которых является линией срединного нёбного шва, а другая линия, соединяющая дистальные края обоих верхних клыков. -
Над небольшим возвышением слизистой оболочки, которое называется резцовым сосоч- ком - бугорок на слизистой оболочке нёба, расположенный позади медиальных резцов, соответственно отверстию резцового канала.
Показания: Вмешательства на слизистой оболочке твердого неба, удаление резцов.
Техника проведения: носонёбный нерв блокируют со стороны преддверия полости носа перед вступлением нерва в резцовый канал. Марлевые тампоны, смоченные анестетиками для аппликационной анестезии вводят в нижний носовой ход с каждой стороны. Вкол иглы проводят в носонёбное углубление (воронкообразная втянутость) на 2 см от основания кожной перегородки носа или 1 см от нижнего края грушевидного отверстия с каждой стороны, вводя до 1 мл анестетика.
Проводниковая анестезия областей, иннервируемых периферическими ветвями нижнечелюстного нерва: зона обезболивания, целевой пункт, методики внутриротового обезболивания в области нижней челюсти, показания и противопоказания.
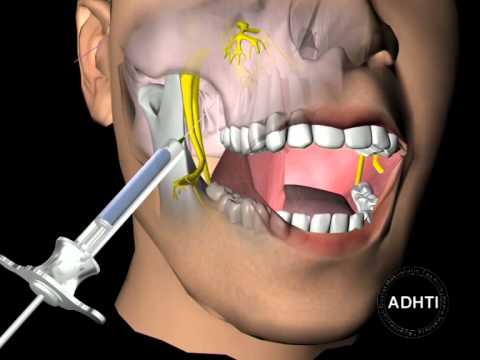
Мандибулярная анестезия
Может быть достигнута различными способами проведения инъекции. Наиболее часто на практике применяется внутриротовая методика пальцевым и аподактильным (беспальцевым) подходом. Анестезия с помощью пальца проводится при широко открытом рте вколом иглы до кости по верхнему краю концевой фаланги указательного пальца левой руки, располагаемого в ретромолярном треугольнике соответствующей стороны, при отведении шприца на премоляры нижней челюсти противоположной стороны; затем шприц перемещают к резцам, иглу продвигают вглубь на 2 см по кости и вводят 2-3 мл анестетика.
Аподактильный подход имеет ориентиром крыловидно-нижнечелюстную складку. При широко открытом рте больного шприц располагают на уровне малых коренных или первого большого коренного зуба противоположной стороны, а вкол иглы проводится в наружный скат указанной складки на середине расстояния между жевательными поверхностями верхних и нижних больших коренных зубов (при отсутствии зубов - на середине расстояния между гребнями альвеолярных отростков). Иглу продвигают до контакта с костью на глубине 1,5-2 см, после чего вводят 2-3 мл анестетика. Зона обезболивания соответствует выключению нижнего альвеолярного и язычного нервов - костной ткани альвеолярного отростка и зуба нижней челюсти соответствующей половины (от третьего моляра до второго резца), слизистой оболочки дна полости рта и языка на 2/3 его поверхности. При этом щечный нерв выключается дополнительно проведенной инфильтрационной анестезией по переходной складке.

