ВУЗ: Не указан
Категория: Не указан
Дисциплина: Не указана
Добавлен: 18.10.2024
Просмотров: 171
Скачиваний: 0
СОДЕРЖАНИЕ
Данные физикального обследования
Системная красная волчанка (скв)
II. Глюкокортикостероиды (преднизолон)
Алгоритм исследования пациента с подозрением на ба
Основные показатели спирограммы:
Хроническое обструктивное заболевание легких
3.4. Нитрофурановые соединения
3.5. Хинолины (производные 8-оксихинолина)
5. Улучшение почечного кровотока
6. Функциональная пассивная гимнастика почек
Хроническая почечная недостаточность
1. Хронические кровопотери различной локализации:
В12 и фолиево-дефицитные анемии.
Острый и хронический миелолейкоз
Клинические, лабораторные и инструментальные критерии диагностики.
Проявления хронического миелолейкоза
Острый и хронический лимфолейкоз
Клинические, лабораторные и инструментальные критерии диагностики.
Содержание темы ишемическая болезнь сердца
Нарушения ритма и проводимости
I. Нарушение образования импульса.
III. Комбинированные нарушения ритма:
Синдром преждевременного возбуждения желудочков
Мерцательная аритмия и трепетание предсердий
Терапия.
Лечение включает неотложную помощь - сердечно-легочную реанимацию и, в случае успеха, мероприятия по предупреждению повторного возникновения фибрилляции желудочков и внезапной смерти.
Сердечно-легочная реанимация состоит в обеспечении адекватной вентиляции легких и циркуляции крови до устранения причины прекращения дыхания и кровообращения. Сердечно-легочную реанимацию на специализированном этапе начинают с электрической дефибрилляции, которую проводят «вслепую», без предварительной оценки сердечного ритма по данным ЭКГ.
Если фибрилляция желудочков сохраняется, дефибрилляцию повторяют 1-3 разрядами мощностью 360 Дж. В случаях неэффективности или быстрого возобновления фибрилляции введение адреналина гидрохлорида повторяют каждые 3-5 мин в соответствии с алгоритмом фибрилляция - дефибрилляция - сердечно-легочная реанимация - адреналина гидрохлорид - оценка ритма по данным ЭКГ.
При сохранении фибрилляции желудочков после двух серий разрядов и первого введения адреналина гидрохлорида в программу реанимации включают антиаритмическую терапию.
Лечение обычно начинают с внутривенного введения лидокаина в дозе 1-1,5мг/кг, которое можно повторять каждые 3-5 мин до получения суммарной дозы 3 мг/кг.
Альтернативой лидокаину может служить антиаритмический препарат III класса бретилий, способный повышать порог фибрилляции желудочков и уменьшать гетерогенность продолжительности рефрактерного периода в ишемизированном и неишемизированном миокарде.
Препаратом III ряда при рецидивирующей фибрилляции желудочков или желудочковой тахикардии без пульса является новокаинамид, который вводят в начальной дозе 1 г при скорости инфузии 20-30 мг в 1 мин. При неэффективности перечисленных препаратов можно попытаться ввести внутривенно ß-адреноблокаторы - пропранолол по 1 мг каждые 5 мин до общей дозы 0,1 мг/кг или эсмолол.
Синдром слабости синусового узла.
Синдром слабости синусового узла (СССУ) - клинико-патогенетическое понятие, объединяющее ряд нарушений ритма, обусловленных снижением функциональной способности синусового узла. Синдром слабости синусового узла протекает с брадикардией/брадиаритмией и, как правило, с наличием сопутствующих эктопических аритмий.
Помимо истинного СССУ, обусловленного органическим поражением синусового узла, выделяют вегетативную дисфункцию синусового узла и медикаментозную дисфункцию синусового узла, которые полностью устраняются соответственно при медикаментозной денервации сердца и отмене препаратов, подавляющих образование и проведение синусового импульса.
Этиология синдрома слабости синусового узла
Выделяют две основные группы факторов, которые способны стать причиной дисфункции синусового узла.
К первой группе факторов относятся заболевания и состояния, вызывающие структурные изменения клеток синусового узла и (или) изменения окружающего узел сократительного миокарда предсердий. Данные органические поражения определяются как внутренние этиологические факторы, вызывающие синдром слабости синусового узла.
Ко второй группе факторов относят внешние факторы, приводящие к нарушению функции синусового узла при отсутствии каких-либо морфологических изменений.
В ряде случаев наблюдается комбинация внутренних и внешних факторов.
Диагностика.
Клинические проявления.
Клиническая манифестация синдрома слабости синусового узла может быть различной, в связи с тем, что данное заболевание является гетерогенным нарушением.
На ранних стадиях заболевания большинство пациентов асимптоматичны. Течение синдрома слабости синусового узла может быть бессимптомным даже при наличии пауз 4 сек. и более.
Лишь у части больных урежение сердечного ритма вызывает ухудшение мозгового или периферического кровотока, что приводит к появлению жалоб.
При прогрессировании заболевания пациенты отмечают симптомы, связанные с брадикардией. Выраженность брадикардии и продолжительность синусовых пауз у симптоматичных больных колеблются в широких пределах, поскольку на состояние системного и регионарного кровотока существенное влияние оказывают также минутный объем сердца, общее периферическое сосудистое сопротивление и проходимость сосудов отдельных бассейнов. К наиболее частым жалобам относят чувство головокружения, обмороки и обморочные состояния, ощущение сердцебиения, загрудинная боль и одышка.
При чередовании тахи- и брадикардии больных могут беспокоить сердцебиения, а также головокружения и обмороки в период пауз после спонтанного прекращения тахиаритмии.
Все перечисленные симптомы неспецифичны и носят транзиторный характер. Это обстоятельство, а также вариабельность величин нормы ЧСС и безсимптомных синусовых пауз подчас весьма затрудняют установление связи между жалобами больных и объективными признаками брадиаритмии, что имеет важное значение для выбора лечебной тактики.
Церебральные симптомы: пациенты с маловыраженной симптоматикой могут жаловаться на чувство усталости, раздражительность, эмоциональную лабильность и забывчивость. Возможны предобморочные состояния и обмороки. С прогрессированием заболевания и дальнейшим нарушением кровообращения церебральная симптоматика становиться более выраженной.
Предобморочные состояния сопровождаются появлением резкой слабости, шума в ушах. Обмороки кардиальной природы (синдром Морганиь-Эдемс-Стокса) характеризуются отсутствием ауры, судорог (за исключением случаев затяжной асистолии). Предшествующее ощущения замедления работы сердца или его остановки возникает не у всех больных.
Возможны похолодание и побледнение кожных покровов с резким падением АД, холодный пот. Обмороки могут провоцироваться кашлем, резким поворотом головы, ношением тесного воротничка. Заканчиваются обмороки самостоятельно, но при затяжном характере могут потребовать проведения реанимационных мероприятий.
Прогрессирование брадикардии может сопровождаться явлениями дисциркуляторной энцефалопатии (появление или усиление головокружений, мгновенные провалы в памяти, парезы, «проглатывание» слов, раздражительность, бессонница, снижение памяти).
Сердечные симптомы.
В начале заболевания пациент может отмечать замедленный или нерегулярный пульс. Возможно появление загрудинных болей, что объясняется гипоперфузией сердца. Появление выскальзывающих ритмов может ощущаться как сердцебиение, перебои в работе сердца. Ограничение хронотропного резерва при нагрузке проявляется слабостью, одышкой, может развиваться хроническая сердечная недостаточность.
На более поздних стадиях повышается частота встречаемости вентрикулярной тахикардии или фибрилляции, что повышает риск внезапной сердечной смерти.
Другие симптомы.
Возможно развитие олигурии, по причине почечной гипоперфузии. Некоторые пациенты отмечают жалобы со стороны ЖКТ, которые могут быть вызваны недостаточной оксигенацией внутренних органов. Отмечены также явления перемежающейся хромоты, мышечной слабости.
Показания к имплантации искусственного водителя ритма.
Тактика лечения синдрома слабости синусового узла в зависимости от варианта течения может быть следующей:
1.Наблюдение - при минимальных клинических проявлениях.
2.Консервативная терапия - при умеренно выраженных проявлениях брадиаритмического вариант и «тахи-бради» с преобладанием тахиаритмий.
3.Установка постоянного электрокардиостимулятора.
Абсолютные показания к имплантации электрокардиостимулятора:
1.Приступы Морганьи-Эдемс-Стокса в анамнезе (хотя бы однократно).
2.Выраженная брадикардия (менее 40 в минуту) и/или паузы более 3сек.
3.Время восстановления функции синусового узла при электрофизиологическом исследовании (ВВФСУ) более 3500мс, корригированное время восстановления функции синусового узла (КВВФСУ) более 2300мс.
4.Наличие обусловленных брадикардией головокружений, пресинкопальных состояний, коронарной недостаточности, застойной сердечной недостаточности, высокая систолическая артериальная гипертензия - независимо от ЧСС.
5.Синдром слабости синусового узла с нарушениями ритма, требующими назначения антиаритмиков, которое в условиях нарушенной проводимости невозможно.
В настоящее время именно больные с синдромом слабости синусового узла составляют подавляющее большинство пациентов спостоянными электрокардиостимуляторами.
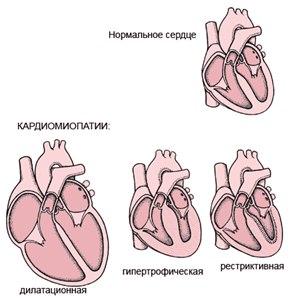
Кардиомиопатии
(Материал подготовил асс. Воронин К. А.)
Кардиомиопатия - это изменение мышцы сердца часто невыясненной причины.
Условием постановки диагноза "кардиомиопатия" является отсутствие (или исключение после обследования) врожденных аномалий развития, клапанных пороков сердца, поражения, обусловленного системными заболеваниями сосудов, артериальной гипертонии, перикардита, а также некоторых редких вариантов поражения проводящей системы сердца.
Выделяют три основных типа поражения мышцы сердца при кардиомиопатиях, соответственно, выделяется:
дилатационная кардиомиопатия,
гипертрофическая кардиомиопатия
рестриктивная кардиомиопатия.
Такое разделение обычно основывается на оценке внутрисердечного кровообращения и уже на начальной стадии заболевания позволяет в ряде случаев установить направление поиска возможной причины процесса. При неустановленной первопричине поражения говорят об идиопатических формах той или иной кардиомиопатии.
Дилатационная кардиомиопатия
Для дилатационной кардиомиопатии характерно нарушение сократительной функции сердечной мышцы (миокарда) с выраженным расширением камер сердца. Ее возникновение связывают с генетическими факторами, поскольку встречается семейный характер заболевания. Не меньшее значение имеют и наблюдаемые нарушения иммунной регуляции.
Диагностика дилатационной кардиомиопатии
Основным инструментальным методом диагностики всех видов кардиомиопатий является УЗИ сердца. В большинстве случаев инструментальный диагноз дилатационной кардиомиопатии может быть поставлен при первом же ультразвуковом обследовании.
ЭКГ не имеет специфических критериев диагностики дилатационной кардиомиопатии. Рентгенологически определяются увеличение сердца.
Лабораторная диагностика дает мало ценных данных для постановки диагноза, но она важна для контроля эффективности проводимой терапии в оценке состояния водно-солевого баланса, для исключения некоторых побочных эффектов препаратов, например цитопении.
Симптомы дилатационной кардиомиопатии
Проявления дилатационной кардиомиопатии определяются нарастающей сердечной недостаточностью:
