ВУЗ: Не указан
Категория: Не указан
Дисциплина: Не указана
Добавлен: 18.10.2024
Просмотров: 181
Скачиваний: 0
СОДЕРЖАНИЕ
Гастроэзофагеальная рефлюксная болезнь
Клинические варианты хронического гастрита
Морфогенез хронического гастрита (каскад p.Carrea)
Пептическая язва желудка и 12-перстной кишки
Раздел 1. Функциональные билиарные расстройства
Первичная и вторичная профилактика.
Неотложная терапия осложнений.
Первичная и вторичная профилактика.
Воспалительные заболевания тонкой кишки
Неспецифические воспалительные заболевания кишечника
Клиническая классификация няк.
Особенности клинического течения няк.
Этиология, патогенез болезни Крона.
Особенности клинического течения болезни Крона.
Диагностика воспалительных заболеваний толстой кишки.
Лечение воспалительных заболеваний толстой кишки.
Прогноз для жизни, выздоровления и трудоспособности.
Хронические обструктивные заболевания легких
Классификая и примеры формулировки диагноза
Данные физикального обследования:
Недостаточность митрального клапана
Данные физикального обследования
Данные физикального обследования
Системная красная волчанка (скв)
II. Глюкокортикостероиды (преднизолон)
Узелковый периартериит (болезнь Кусмауля-Майера)
Острая почечная недостаточность
Хроническая почечная недостаточность
1. Хронические кровопотери различной локализации:
В12 и фолиево-дефицитные анемии.
Острый и хронический лимфолейкоз
Клинические, лабораторные и инструментальные критерии диагностики.
Райская классификация лимфогранулематоза
Содержание темы ишемическая болезнь сердца
Клиническая картина в зависимости от варианта.
1. Сердечным выбросом (сократимость миокарда, чсс, величина преднагрузки и др.)
2. Объемом циркулирующей крови
1.Активация сас (реализуется преимущественно через α1-адренорецепторов)
2.Активация рас (почечной и тканевой)
1.Активация ренин-ангиотензиновой системы
2.Угнетение калликреин-кининовой, простагландиновой и медуллипиновой систем.
Симптоматическая артериальная гипертензия
Классификация вторичной артериальнойгипертензии а. Почечные (12 - 15%)
Симптомы, которые позволяют заподозрить наличие реноваскулярной аг
Увеличенная печень, периферические отеки -- симптомы недостаточности кровообращения в большом круге.
При физикальном обследовании представляется возможным обнаружить бради-, тахикардию, экстрасистолию, мерцательную аритмию, пароксизмальную тахикардию.
Большое диагностическое значение приобретает выявление острой аневризмы (патологическая пульсация в прекардиальной области в четвертом межреберье слева от грудины), разрыва межжелудочковой перегородки (интенсивный систолический шум в нижней трети грудины с симптомами быстро нарастающей недостаточности кровообращения в малом и большом круге), разрыва или отрыва сосочковой мышцы (дующий систолический шум на верхушке сердца, иногда определяемый пальпаторно, в сочетании с нарастающим застоем в малом круге кровообращения).
На третьем этапе можно:
1. Поставить окончательный диагноз ИМ.
2. Уточнить его локализацию и распространенность (степень поражения миокарда).
3. Подтвердить или выявить нарушения ритма и проводимости.
4. Выявить новые осложнения (аневризма сердца, очаговое поражение почек при тромбоэмболии).
Поставить окончательный диагноз ИМ можно на основании сочетания признаков резорбционно-некротического синдрома и данных ЭКГ.
Резорбционно-некротический синдром выявляют по результатам общеклинического и биохимического исследований крови: лейкоцитоз со сдвигом лейкоцитарной формулы влево и анэозинофилия (не всегда) с первых часов заболевания; увеличение СОЭ с 3-5-го дня.
В настоящее время самым информативными методом диагностики ИМ служит определение в плазме крови сердечных тропонинов Т или I. При возникновении некроза миокарда уровень сердечных тропонинов повышается до диагностически значимого уровня не ранее, чем через 6 ч, поэтому для диагностики ИМ рекомендуется двукратное определение сердечных тропонинов: при поступлении больного в стационар и повторно через 6-9 ч.
Допустимо использование MB-КФК. Диагностически значимого уровня в плазме крови MB-КФК достигает через 6-9 ч после возникновения некроза миокарда, однако сохраняет повышенное значение только около 2-3 суток.
Еще одним биохимическим маркером некроза миокарда, используемым для диагностики инфаркта, служит миоглобин. Его преимущество -- быстрое повышение концентрации в плазме крови, которая достигает диагностического значения уже через 2 ч после возникновения ангинозного приступа. Однако миоглобин имеет существенный недостаток -- при высокой чувствительности он обладает низкой специфичностью.
ЭКГ.
У больных с ОКС ST (+) и у больных с ИМ ST(+) в период развивающегося ИМ и в начальный период острого ИМ (первые 6-12 ч заболевания) отмечают подъем сегмента ST в так называемых «прямых» отведениях (в этих отведениях в последующем будет формироваться патологический зубец Q) и реципрокное снижение ST в отведениях, при этом изменений комплекса QRS и формирования патологических зубцов Q пока еще не будет. Диагностически значимым считают подъем сегмента ST в точке J в 2 последовательных отведениях и более 0,2 мм (0,2 мВ) для мужчин и более 0,15 мм (0,15 мВ) для женщин в отведениях V2-V3 и более 0,1 мм (0,1 мВ) в других отведениях.
• В период острого ИМ в «прямых» отведениях ЭКГ резко снижается амплитуда зубца R и формируется патологический зубецQ, по амплитуде равный не менее 1/3 зубца R, а по длительности -- равный 0,04 с и более (ранее называвшийся «крупноочаговым» ИМ). Либо зубец R исчезает полностью и формируется патологический комплекс QS (ранее называвшийся трансмуральным ИМ; рис. 2).
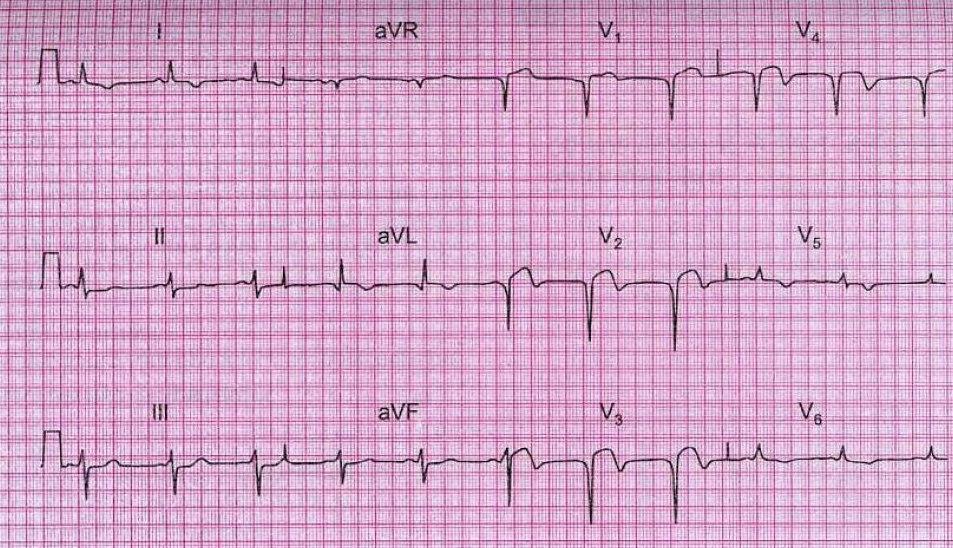
Рис. 2. Острый передний ИМ ST(+).
• Последующая эволюция ЭКГ при ИМ ST(+) сводится к возвращению сегмента ST к изоэлектрической линии и формированию в «прямых» отведениях отрицательного («коронарного») зубца Т.
• Для распространенного ИМ передней стенки левого желудочка, включая область верхушки, межжелудочковой перегородки и боковой стенки, характерны изменения ЭКГ в отведениях I, II, aVL и с V2 по V6; для инфаркта в области верхушки левого желудочка -- в отведениях V3-V4; при поражениях области межжелудочковой перегородки выявляют изменения в отведениях V1-V3; при инфаркте боковой стенки -- в отведениях I, aVL и V5, V6; для инфаркта нижней стенки характерны изменения -- в отведениях II, III и aVF.
На ЭКГ могут выявлять самые разнообразные нарушения ритма, встречающиеся при ИМ. По ЭКГ можно узнать впервые о нарушениях предсердно-желудочковой проводимости и проводимости по ножкам пучка Гиса, определить характер блокады.
Признаком, позволяющим предположить аневризму, является так называемая «застывшая» ЭКГ -- сохранение подъема сегмента ST в сочетании с комплексом QS в «прямых» отведениях, при этом может отмечаться «коронарный» зубец Т.
Ультразвуковое исследование (УЗИ) сердца -- важный дополнительный метод исследования у больных с ИМ. УЗИ позволяет выявить участки нарушения локальной сократимости миокарда левого желудочка (гипокинезия, акинезия), соответствующие зоне поражения, а также состояние сосочковых мышц и межжелудочковой перегородки, которые также могут поражаться при ИМ. Велико значение УЗИ сердца в оценке глобальной сократимости левого желудочка (величина фракции выброса левого желудочка), в оценке его формы, размеров, в распознавании таких осложнений, как образование тромбов в полостях сердца, разрывов миокарда, возникновении перикардита.
Рентгеноскопию органов грудной клетки рекомендуется проводить у всех больных с подозрением на ИМ либо с уже установленным диагнозом инфаркта. Рентгенография органов грудной клетки позволяет уточнить состояние легких, сердца. Особенно велико ее значение в диагностики начальных признаков застоя в малом круге кровообращения, которые еще не проявляются клинически.
Специальные методы диагностики.
1. Визуализация ИМ с помощью радиоактивных изотопов. Этот метод применяют, если затруднена диагностика ИМ с помощью ЭКГ, а исследование активности ферментов сыворотки крови невозможно или малоинформативно.
2. Селективная коронарография в остром периоде ИМ применяется, если планируется выполнение первичной ангиопластики и стентирования коронарных артерий.
Формулировка развернутого клинического диагноза ИМ должна отражать:
1. Характер течения (первичный, рецидивирующий, повторный).
2. Глубину некроза (ИМ с зубцом Q, или ИМ без зубца Q).
3. Локализацию ИМ.
4. Дату возникновения ИМ.
5. Осложнения (если они имелись): нарушения ритма и проводимости, острая сердечная недостаточность и др.
6. Фоновые заболевания -- атеросклероз коронарных артерий (если выполнялась коронароангиография, то указывается его тяжесть, распространенность и локализация), гипертоническая болезнь (при ее наличии) и ее стадия, сахарный диабет и др.
Лечение.
В начальном периоде ИМ ST(+) основные лечебные мероприятия направлены на обезболивание, скорейшее полноценное и стойкое восстановление коронарного кровотока в инфаркт-связанной артерии и лечение осложнений, если они возникают.
1. Купирование болевого синдрома. При неэффективности 1-2-кратного приема 0,4 мг нитроглицерина в виде таблеток или спрея, используют внутривенное введение наркотических анальгетиков, среди которых наиболее эффективен 1% раствор морфина (морфина гидрохлорида). Вместо морфина могут быть использованы и другие наркотические анальгетики (промедол, фентанил) как в сочетании с транквилизаторами или нейролептиками, так и без них.
2. Оксигенотерапия должна использоваться у лиц с сатурацией кислорода <94%, респираторным дистрессом, а также иными клиническими проявлениями гипоксемии.
3. Восстановление коронарного кровотока и перфузии миокарда. Существует две возможности восстановления коронарного кровотока: тромболитическая терапия, т. е. реперфузия с помощью тромболитических препаратов (стрептокиназа, тканевые активаторы плазминогена), и чрескожное коронарное вмешательство (ЧКВ), т. е. реперфузия с помощью механического разрушения тромботических масс, окклюзирующих коронарную артерию (баллонная ангиопластика и стентирование коронарных артерий).
Попытка восстановления коронарного кровотока с помощью того или другого метода должна быть предпринята у всех больных с ИМ ST(+) в первые 12 ч заболевания (при отсутствии противопоказаний). Реперфузионные вмешательства оправданы и после 12 ч от начала заболевания, если имеются клинические и ЭКГ-признаки продолжающейся ишемии миокарда.
Абсолютные противопоказания к проведению тромболитической терапии (адаптировано из Рекомендаций экспертов США, 2013):
Перенесенные ранее интракраниальные геморрагии.
Наличие структурных цереброваскулярных поражений (например, артериовенозной мальформации).
Интракраниальные злокачественные новообразования (первичные или метастазы).
Ишемический инсульт в течение последних 3 месяцев (исключая острый ишемический инсульт в течение ближайших 4,5 часов).
Подозрение на расслоение аорты.
Активное кровотечение / кровоточивость (кроме менструации).
Значимая закрытая травма головы или травма лица в течение последних 3 месяцев.
Хирургическое вмешательство -- интракраниальное или на позвоночнике -- в течение последних 2 месяцев.
Тяжелая неконтролируемая артериальная гипертензия (которая не отвечает на экстренную антигипертензивную терапию).
Для стрептокиназы -- ее использование в течение ближайших 6 месяцев.
Относительные противопоказания к проведению тромболитической терапии (адаптировано из Рекомендаций экспертов США, 2013):
Хроническая тяжелая и плохо контролируемая артериальная гипертензия в анамнезе.
Значимая артериальная гипертензия при осмотре (систолическое артериальное давление > 180 мм рт. ст. или диастолическое > 110 мм рт. ст.).
Ишемический инсульт в анамнезе давностью более 3 месяцев.
Деменция.
Интракраниальные нарушения, не упоминавшиеся в абсолютных противопоказаниях.
Травматичная или длившаяся >10 минут сердечно-легочная реанимация.
Большие хирургические вмешательства давностью менее 3 недель.
Недавние (в течение 2-4 недель) внутренние кровотечения.
Сосудистый доступ, который не может быть подвергнут компрессии.
Беременность.
Острая пептическая язва.
Прием пероральных антикоагулянтов.
4. Учитывая чрезвычайно важную роль тромбоцитов в патогенезе ОКС ST(+), подавление адгезии, активации и агрегации тромбоцитов служит одним из ключевых моментов в лечении этой категории больных.
Ацетилсалициловую кислоту (аспирин) в качестве антиагреганта назначают больному как можно раньше. Еще более эффективным является добавление к тромболитической терапии комбинации аспирина и клопидогрела.
5. Целесообразность применения антикоагулянтов (нефракционированный гепарин, низкомолекулярный гепарин, ингибиторы Ха-фактора) связана с необходимостью сохранения проходимости и предупреждения повторного тромбоза инфарктсвязанной коронарной артерии после успешного системного тромболизиса; профилактикой формирования пристеночных тромбов в левом желудочке и последующих системных артериальных эмболий, а также профилактикой возможных тромбозов вен нижних конечностей и тромбоэмболий ветвей легочной артерии.
5. Органические нитраты -- препараты, уменьшающие ишемию миокарда. Однако убедительных данных в пользу применения нитратов при неосложненном течении ИМ ST(+) нет, поэтому их рутинное применение в таких случаях не показано. Внутривенное введение нитратов может применяться в течение первых 1-2 сут. ИМ ST(+) при клинических признаках сохраняющейся ишемии миокарда, при высокой артериальной гипертензии, при сердечной недостаточности.
