ВУЗ: Не указан
Категория: Не указан
Дисциплина: Не указана
Добавлен: 19.10.2024
Просмотров: 180
Скачиваний: 0
СОДЕРЖАНИЕ
Гастроэзофагеальная рефлюксная болезнь
Пептическая язва желудка и 12-перстной кишки
Дискинезии желчного пузыря и желчевыводящих путей
Воспалительные заболевания тонкой кишки
Неспецифические воспалительные заболевания кишечника
Идиопатический легочной фиброз
Классификая и примеры формулировки диагноза
3.4. Нитрофурановые соединения
3.5. Хинолины (производные 8-оксихинолина)
5. Улучшение почечного кровотока
6. Функциональная пассивная гимнастика почек
1. Хронические кровопотери различной локализации:
I. Нарушение образования импульса.
III. Комбинированные нарушения ритма:
II. Глюкокортикостероиды (преднизолон)
Дифференциально-диагностические характеристики болей в суставах
Изменения синовиальной жидкости при заболеваниях суставов
Крестцово-подвздошные сочленения
После установления диагноза больному назначается лечение ГКС в высоких дозах или в средних -- при сочетании с циклофосфамидом [15]. В соответствии с рекомендациями ATS/ERS [15], достоверная оценка эффективности лечения может быть проведена не ранее чем через 3 мес. от начала терапии, окончательная -- через 6 мес. Это не означает, что следующий визит больного будет через 3 мес. после начала терапии. Весь период лечения должен проводиться постоянный мониторинг возможных побочных действий ГКС-терапии и лечения цитостатиками. Обследование больного (клиническое и спирометрию) необходимо проводить не реже 1 раза в 4 недели, а телефонный контакт -- 1 раз в 2 недели.
Через 3 мес. после начала лечения и далее в диагнозе необходимо указывать результат проводимой терапии -- фазу клинического улучшения, фазу стабилизации, фазу прогрессирования [15, 17]. Подчеркиваем, что эти формулировки имеют отношение только к оценке эффективности лечения, поскольку ИФА -- заболевание изначально прогрессирующее.
Что касается синдрома Хаммена -- Рича (ОИП), то пациенты с этой редкой формой ИИП обычно наблюдаются в практике реаниматолога, поскольку вследствие тяжести состояния они госпитализируются в отделение интенсивной терапии и реанимации и лечатся с диагнозом острого респираторного дистресс-синдрома. Исключение возможных причин ОРДС позволяет уверенно заподозрить идиопатический характер заболевания и назначить ГКС-терапию в адекватных дозах.
Идентификация НСИП, КОП, РБ-ИЗЛ, ДИП и ЛИП трудна, однако это не имеет существенного практического значения, поскольку все эти формы требуют единого подхода к лечению [5]. Если врач уверен, что обратившийся к нему пациент относится к группе больных ИИП и при этом нет оснований для диагноза ИФА, то диагноз одной из пяти вышеперечисленных форм пневмоний может быть установлен в предположительной форме, например: идиопатическая интерстициальная пневмония (неспецифическая), ЛН II степени. Больному необходимо назначить ГКС-терапию и направить его для уточнения диагноза в Институт фтизиатрии и пульмонологии или в областной пульмонологический центр.
В случаях, когда нет полной уверенности в отсутствии туберкулезного процесса, необходимо учитывать следующее. Пробная ГКС-терапия больных туберкулезом в течение короткого отрезка времени (10-12 дней) менее опасна, чем пробная терапия больных ИИП противотуберкулезными препаратами в течение нескольких недель, а то и месяцев. Быстрая положительная реакция на ГКС-терапию, что характерно для ИИП (за исключением ИФА), может снять проблему с диагнозом. С другой стороны, больной, госпитализированный в противотуберкулезный диспансер, автоматически попадает в группу риска по туберкулезу. В связи с этим, если у этого пациента впоследствии будет установлен диагноз ИИП, лечение ГКС необходимо сочетать с противотуберкулезным препаратом во избежание стероидного туберкулеза.
В заключение следует отметить, что эффективность лечения больных ИФА прежде всего зависит от сроков начала терапии: назначение противовоспалительных и цитостатических средств на ранней стадии заболевания существенно повышает эффективность лечения и улучшает прогноз. В связи с этим наиболее важной задачей в настоящее время является ранняя диагностика ИФА, что, в свою очередь, обусловливает необходимость повышения уровня знаний пульмонологов, терапевтов и рентгенологов об этом тяжелом заболевании.
Саркоидоз
(Материал подготовила проф. Моногарова Н.Е.)
- системный, относительно доброкачественный гранулематоз неизвестной этиологии, характеризующийся скоплением активированных Т-лимфоцитов (CD4+) и мононуклеарных фагоцитов с образованием несекретирующих эпителиоидно-клеточных неказеифицированных гранулем в пораженных органах. Преобладают легочные и внутригрудные проявления этого заболевания с вовлечением в процесс глаз, кожи, печени, селезенки и других органов и систем. Заболевание встречается во всем мире, поражая представителей обоих полов, всех рас и возрастов. Чаще болеют взрослые в возрасте до 40 лет, пик заболеваемости приходится на 20-29 лет. Распространенность саркоидоза колеблется от 1 до 40 случаев на 100 тыс. населения, в Украине - 3-4 на 100 тыс. населения, значительно чаще - в северных областях. Этиология Причины развития саркоидоза до сих пор остаются неизвестными, несмотря на возможности современной медицины. Известны следующие этиологические факторы, приводящие к образованию гранулем: 1) инфекционные (вирусы, микобактерии, грибы и др.); 2) продукты растений и животных (пыльца, споры, белки); 3) соединения металлов (алюминий, бериллий); 4) неорганическая пыль (кварц, тальк, силикон). Большинство современных концепций предполагают, что причиной возникновения саркоидоза нельзя считать один фактор. Это сочетание генетических, экологических, инфекционных и иммунологических причин, т.е. болезнь отражает иммунный воспалительный ответ на этиологический агент у генетически предрасположенных индивидуумов. Патогенез Главный признак саркоидоза - неказеифицированные эпителиоидные гранулёмы. Они состоят из эпителиоидных клеток, макрофагов и многоядерных гигантских клеток, окруженных Т-лимфоцитами хелперами и фибробластами без казеозного некроза. На ранних стадиях формирования гранулемы характеризуются скоплением иммунокомпетентных клеток - активированных Т-клеток и макрофагов в месте развивающегося воспаления, чаще всего - в легких. У большинства больных это Т-хелперы с CD4+ фенотипом, в редких случаях преобладают CD8+ лимфоциты. Эти клетки спонтанно выделяют интерферон-g и интерлейкин-2 (IL-2), а также другие цитокины. В дальнейшем саркоидные альвеолярные макрофаги ведут себя как универсальные секреторные клетки, выделяющие большое количество различных цитокинов, включая фактор некроза опухоли (TNF-α), IL-12, IL-15 и факторы роста. TNF-α считают ключевым цитокином, участвующим в формировании гранулемы при саркоидозе. Существует два механизма увеличения количества клеток в ткани, вовлеченной в воспалительный саркоидный процесс - миграция клеток из периферической крови в легкие и их пролиферация. Повышенное высвобождение цитокинов, образующихся в макрофагах (IL-1, IL-6, IL-8, IL-15, TNF-α), и хемокинов (МIP-α, IL-16) способствует образованию гранулемы и повреждению легкого. Повышенная продукция макрофагами фиброгенных цитокинов (TGF-α и связанные с ним цитокины, PDGF и IGF-1) приводит к развитию фиброза.
Клиническая картина
Саркоидоз - системное заболевание с возможным вовлечением в патологический процесс всех органов и систем организма, с наиболее частым поражением легких - более чем в 90% всех случаев. Моноорганный процесс, в большинстве случаев, не типичен для саркоидоза. Клиническая картина заболевания зависит от этнической принадлежности, длительности процесса, локализации, распространённости и активности гранулёматозного поражения. Из неспецифических конституциональных симптомов более чем у трети больных можно выявить слабость, недомогание, потерю массы тела, субфебрилитет, потливость. Утомляемость может быть очень выраженной, вплоть до неспособности работать. Одышка, сухой кашель, боли в грудной клетке встречаются примерно у половины больных с поражением легких. Могут также поражаться и дыхательные пути (гортань, трахея и бронхи), приводя к обструктивному синдрому и бронхоэктазам. Гиперреактивность дыхательных путей отмечается более чем у 20% больных. Другие нетипичные проявления включают в себя плевральный выпот, хилоторакс, пневмоторакс, утолщение и кальцинацию плевры, кальцинацию лимфатических узлов и образование полостей. Среди внелегочных поражений наиболее часто встречаются увеличение периферических лимфатических узлов (чаще шейные и паховые) и селезенки; узловатая эритема и ознобленная волчанка - при вовлечении кожи; аритмии и блокады разной степени - при поражении миокарда; увеит, нарушения проходимости слезных протоков - при вовлечении глаз; поражение основания мозга, вовлечение черепных нервов, гипоталамуса и гипофиза, а также объемные образования, периферическая нейропатия и нервно-мышечные расстройства - при саркоидозе ЦНС.
Классификая и примеры формулировки диагноза
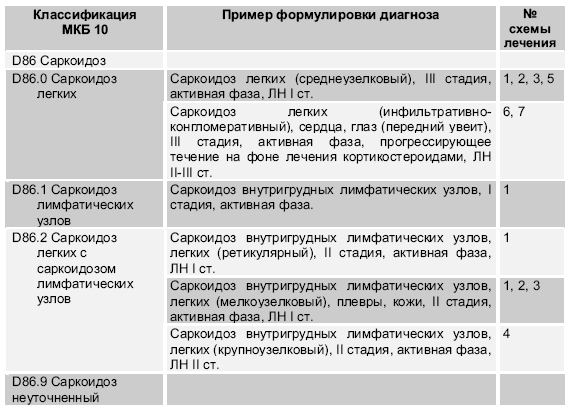
Клиническая классификация предусматривает клинико-рентгенологические стадии, фазу развития заболевания, характер течения и осложнения. В международной практике принято разделение внутригрудного саркоидоза на стадии, основанные на рентгенологической классификации К. Вурма (K. Wurm и соавт., 1958). Стадии болезни • Стадия 0. Нет изменений на рентгенограмме органов грудной клетки. • Стадия I. Внутригрудная лимфаденопатия, паренхима легких не изменена. • Стадия II. Внутригрудная лимфаденопатия с вовлечением паренхимы легких. • Стадия III. Патология легочной паренхимы без лимфаденопатии. • Стадия IV. Необратимый фиброз легких. Фазы развития заболевания • активная; • регрессии; • стабилизации. Характер течения заболевания • спонтанная регрессия; • без обострений; • рецидивирующее; • прогрессирующее. Осложнения • стеноз бронха; • ателектаз; • дыхательная и сердечная недостаточность; • осложнения, связанные с поражением других органов.
Диагностика
Диагностический процесс при саркоидозе предусматривает достижения четырёх целей: • обеспечить гистологическое подтверждение наличия заболевания; • определить протяжённость и тяжесть заболевания; • оценить течение заболевания - стабильное или прогрессирующее; • оценить целесообразность проведения лечения.
Физикальные методы обследования • Опрос - слабость, недомогание, субфебрилитет, потеря массы тела, потливость, одышка, сухой кашель, боли в грудной клетке. • Осмотр - физикальное обследование чаще всего малоинформативно и в легких случаях какой-либо патологии не определяется. В более тяжелых случаях над легкими может определяться притупление перкуторного тона, выслушиваются сухие хрипы, ослабленное дыхание. Из внелегочных поражений наиболее часто встречаются: увеличение периферических лимфатических узлов, аритмии и блокады различной степени при поражении миокарда, увеит, сухой кератоконъюнктивит (при вовлечении глаз), узловатая эритема, lupus pernio, макулопапулезные высыпания, подкожные узелки, изменения в области старых рубцов (при поражениях кожи), симптомы поражения основания мозга, черепно-мозговых нервов (особенно паралич лицевого нерва), гипоталамуса и гипофиза (при саркоидозе ЦНС), артралгии и артриты (особенно голеностопных, коленных, локтевых, лучезапястных суставов), а также спленомегалия, паротит, камни в почках.

